- Lamina limitans anterior
-
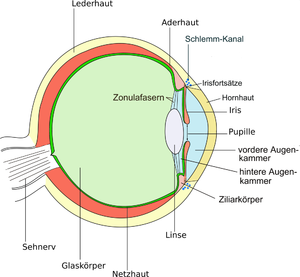
Die Cornea (lateinisch, eingedeutscht auch Kornea, deutsch Hornhaut, griechisch keratos) ist der glasklare, von Tränenflüssigkeit benetzte, gewölbte vordere Teil der äußeren Augenhaut.
Inhaltsverzeichnis
Funktion
Eine klare und regelrecht benetzte Cornea ist eine notwendige Voraussetzung für scharfes Sehen, da sie als „Fenster“ des Augapfels mit einer Brechkraft von +43 Dioptrien (dpt) den Hauptanteil der Lichtbrechung zur Bildfokussierung übernimmt (das gesamte menschliche Auge hat eine Brechkraft von etwa 60 dpt, Emmetropauge nach Gullstand 58,635 dpt.). Die Brechkraft von +43 dpt kommt aber nur zustande, weil sich hinter der Cornea Kammerwasser befindet. Wäre in den Augenkammern Luft, wäre die Cornea eine Minuslinse, da sie im Zentrum dünner ist als am Rand.
Anatomie
Form
Die Hornhaut ist ein klares Scheibchen, zirkulär durch den Limbus von der Sklera abgegrenzt. Die normale menschliche Hornhaut ist meist horizontal elliptisch (Durchmesser 11,7 mm x 10,6 mm) und ist sphärisch gewölbt. Der Radius dieser Wölbung beträgt etwa 7,7 mm. Im Zentrum ist die Hornhaut dünner (0,52 mm) als am Rand (0,67 mm). Unterscheidet sich der horizontale von dem vertikalen Radius, spricht man von einer Hornhautverkrümmung (Astigmatismus). Die Hornhaut kann durch von außen ausgeübten Druck, beispielsweise von formstabilen Kontaktlinsen verformt werden und braucht danach Minuten bis Tage, um die Ausgangsform wieder einzunehmen. Dieser Effekt wird in der Orthokeratologie sogar ausgenutzt um eine Kurzsichtigkeit auszugleichen. Auch der Liddruck beeinflusst die Form und damit die Brechkraft der Cornea. Zum Test kann man 2 bis 3 Minuten seitlich „aus dem Augenwinkel“ heraussehen, was die Hornhaut vorübergehend stark verformt. Infolge dessen wird sich beim anschließenden Geradeaussehen für einige Minuten die Sehschärfe stark verändert haben.
Mikroskopischer Schichtenaufbau
Die menschliche Hornhaut besteht aus fünf Schichten: Der Epithelschicht (1 in der Abbildung), der Bowman-Membran (2), dem Stroma (3), der Descemet-Membran (4) und der Endothelzellschicht (5).
Epithelschicht
Die Oberfläche der Cornea besteht aus fünf bis sechs Schichten mehrschichtiger Epithelzellen. Das Epithel ist im Mittel 40-60 µm dick, wobei seine Dicke zum Limbus hin zunimmt. Das Hornhautepithel besteht aus drei verschiedenen Zelltypen, den Basal-, Flügel- und Schuppenzellen. An der Basalmembran haften die Basalzellen, die in ihrer Form hochprismatisch mit senkrecht stehendem Kern sind und 35-45% der Gesamtdicke des Epithels ausmachen. Diese basalen Zellen in der Limbusregion sind teilungsfähig und bilden das Keimschichtepithel der Cornea. Außerhalb der Basalzellen liegen die zwei- oder dreischichtigen Flügelzellen, die aus ehemaligen Basalzellen stammen und nach vorne hin während ihrer Migration flach werden. Nach weiterem Vordringen der Flügelzellen an die Oberfläche, werden aus ihnen schließlich die Schuppenzellen. Diese sind wieder zwei- bis dreischichtig angeordnet und enthalten weniger Organellen und Desmosomen (Haftplatten) als die Basal- und Flügelzellen. Die oberflächlichen Zellen, die an den Tränenfilm angrenzen, sind mit vielen Mikrozotten bzw. Mikrovilli besetzt. Ihre Höhe beträgt etwa 0,5 µm, ihre Breite 0,3 µm und ihr Abstand ca. 0,5 µm. Diese Zellen stabilisieren vermutlich den präcornealen Tränenfilm und sind an der Aufnahme von Nährstoffen beteiligt. Betrachtet man die Schuppenzellen mit den Mikrozotten im Elektronenmikroskop, dann werden zwei verschiedene Zelltypen sichtbar, lange, dunkle Zellen und kleine, helle Zellen. Die dunklen Zellen zeichnen sich durch eine hohe Dichte an Mikrozotten aus. Sie sind die älteren und reiferen Zellen, die in den Tränenfilm abgeschuppt werden. Die kleinen, hellen Zellen haben deutlich weniger Mikrozotten und sind die jüngeren Zellen. Sie werden somit nicht sofort in den Tränenfilm abgeschuppt. Die Struktur der an den Tränenfilm angrenzenden Epithelschicht ist damit unregelmäßig. Da die Cornea gefäßlos ist, ist sie nicht in der Lage eine eigene Immunreaktion einzuleiten. Aus diesem Grunde findet man im Epithel in der Nähe des Limbus die Langerhans-Zellen. Diese werden bei Kontakt mit Fremdantigenen aktiviert, wandern von der Limbusregion zu den nächstgelegenen Lymphknoten und lösen dort eine Immunreaktion gegen das Fremdantigen aus.
Die ineinander verflochtenen Basalzellen, welche die unterste Zelllage des Epithels bilden, sind im Schnitt jeweils ca. 24 μm hoch und 12 µm breit. Durch ihre Desmosomen an den Vorder- und Seitenwänden sowie basale Hemidesmosomen-Verankerungen mit der Basalmembran wird das Cornea-Epithel widerstandsfähig gegen mechanische Beanspruchung (z. B. Augenreiben).
Bowman-Membran
Die Bowman-Membran, auch Bowman-Schicht oder Lamina limitans anterior, liegt zwischen dem Stroma und der Basalmembran und ist ca. 12 µm dick. Sie ist weniger eine Membran als eine Ansammlung von Kollagenfibrillen und Proteoglykanen. Die Kollagenfibrillen haben einen Durchmesser von etwa 20-30 nm, was ungefähr zwei Drittel der Dicke derer im Stroma entspricht. Da die Kollagenfibrillen zufällig angeordnet und aus abgesonderten Keratozyten des Stromas zusammengesetzt sind, kann man von einem engen Zusammenspiel zwischen Bowman-Membran und Stroma ausgehen. Die Vorderfläche der Bowman-Membran ist glatt und formt die Basalmembran. Weiterhin ist die Bowman-Membran unabdingbar für die Erhaltung der Epithelstruktur. Einmal verletzt heilt sie nur unter Narbenbildung wieder aus. Eine deutliche Bowman-Membran besitzen jedoch nur Primaten.
Stroma
Das Stroma macht ca. 90 % der gesamten Hornhautdicke aus. Es ist die mittlere Schicht der Hornhaut und mit 400-500 µm die dickste aller Hornhautschichten. Das Hornhautstroma, auch Substantia propia genannt, besteht aus Fasern, Zwischensubstanzen sowie Zellen (Keratozyten) und ist in seiner Gesamtheit grundsätzlich ein Bindegewebe. Das corneale Stroma beinhaltet ebenfalls Nervenfasern. Zelluläre Komponenten existieren im Stroma nur etwa in der Größenordnung von 2-3%. Der Rest wird von verschiedenen Komponenten der extrazellulären Matrix - Kollagenfibrillen, Proteoglykanen und Glykosaminoglykanen ausgefüllt. Mit einem Elektronenmikroskop betrachtet erscheinen die Kollagenfibrillen nicht ausgereift sondern behalten das ganze Leben lang einen embryonalen Charakter. Sie sind alle ähnlich dick (ca. 25-30 nm) und im Gegensatz zu den Sclerafibrillen gleichmäßig, innerhalb einer Lamelle parallel, angeordnet. Die Kollagenfibrillen haben mit 10% Kollagentyp III und 90% Kollagentyp I ein für Bindegewebe typisches Kollagenmuster. Jedes Kollagenmolekül besteht aus α-Protein-Ketten. Man geht davon aus, dass sich im Stroma etwa 100-150 Lamellen mit Fibrillen befinden, die ca. 5-6 µm dick sind. Die Lamellen kreuzen sich jeweils unter einem Winkel von 90°, verlaufen parallel zu den anderen Schichten und bilden auf diese Weise ein regelmäßiges Gitter von besonders hoher Stabilität. Diese Anordnung ist neben dem Quellungsgleichgewicht eine der Voraussetzungen für die Transparenz der Hornhaut. Die Lamellen untereinander sind mit einer Kitt- oder Grundsubstanz verbunden, die chemisch aus Proteoglykanen, einer Mischung aus Keratinsulfat und Chondroitinsulfat, besteht. Glykosaminoglykane besitzen zahlreiche Oberflächenladungen und sind damit in der Lage, große Mengen an Wasser zu binden. Somit wird die Brechzahl zwischen der Kittsubstanz und den Kollagenlamellen auf gleichem Niveau gehalten, um die Transparenz der Cornea zu gewährleisten. Wird das Gleichgewicht durch Wasseraufnahme oder Wasserentzug gestört, ändert sich die Brechzahl, und es kommt an den Grenzflächen zu Reflexionen und Streuungen. Bei übermäßiger Wasseraufnahme quillt die Kittsubstanz und drängt die Fibrillen auseinander, so dass es zur Stauung im Stroma kommt. Es entstehen Trübungen. Zwischen den Lamellen sind nur potentielle Spalträume aufzufinden, die sich z.B. durch Wasserstoffperoxid zu feinsten röhrenförmigen Saftspalten (Bowman-Röhren) erweitern lassen. Hier befinden sich auch einige Hornhautzellen: Fixe Zellen: Die Keratozyten sind sog. fixe Zellen, die den Fibrozyten des Bindegewebes gleichen. Sie haben eine langgestreckte Form und besitzen lange, verzweigte Fortsätze. Diese Zellen sind durch Protoplasmabrücken untereinander verbunden und bilden ein Synzytium. Es handelt sich hierbei um einen Zellverband, bei dem die Zellen im zytoplasmatischen Zusammenhang stehen. Das bedeutet, dass keine Grenzen mehr zwischen ihnen sichtbar sind. Diese Anordnung der Zellen hat zur Folge, dass bei einem Reizzustand nicht nur die betroffenen Zellen sondern auch die umliegenden reagieren. Unter normalen Umständen teilen sich die Keratozyten nur selten. Die turnover rate liegt bei etwa 2-3 Jahren. Bei einer Verletzung der Hornhaut bis in das Stroma hinein vermehren sich die Keratozyten und wandern in das beschädigte Gewebe ein. Dort wandeln sie sich in Fibroblasten um und produzieren Kollagene und Proteoglykane. Somit wird die Wunde unter Narbenbildung verschlossen. Außerdem gibt es noch die Fibrozyten, die ständig Kollagen bilden. Sie sichern die Grundsubstanz des Stromas. Wanderzellen: Die Wanderzellen können in verschiedenen Formen auftreten (Retikulozyten, Makrophagen, Lymphozyten usw.). Diese Zellen wandern im Falle einer Entzündung zu der betroffenen Stelle hin und sorgen für eine gute Abwehr. Im Limbusgebiet verflechten sich die Lamellen und gehen in die undurchsichtige, weiße Lederhaut (Sclera) über.
Descemet-Membran
auch als Demours-Membran oder Lamina limitans posterior bezeichnet. Die Descemet-Membran, oder auch hintere Basalmembran, ist die dickste Basalmembran im menschlichen Körper. Sie ist zur Zeit der Geburt etwa 3 µm und im Erwachsenenalter ca. 8-10 µm dick. Die Descemet-Membran nimmt also im Laufe des Lebens an Dicke zu. Die Descemet-Membran ist in verschiedene Schichten unterteilt: Eine ungebundene, ca 0,3 µm dicke Schicht, die direkt an das Stroma angrenzt, eine 2-4 µm dicke vordere Schicht und eine hintere formlose, ungebundene Schicht mit mehr als 4 µm Dicke. Hierbei ist es die hintere Schicht, die im Leben ständig an Dicke durch Auflagerungen von Endothelkollagenen zunimmt. Es wird vermutet, dass die Descemet-Membran ein Ausscheidungsprodukt des Endothels ist. Allerdings kompensiert sie die mit zunehmendem Alter abnehmende Pumpleistung des Endothels. Die Descemet-Membran ist durchsichtig, homogen und besteht hauptsächlich aus Kollagenfasern des Typs IV und Laminin. Die Kollagenfibrillen bilden ein regelmäßiges, zweidimensionales Sechseckraster. Damit wird die Descemet-Membran zur widerstandsfähigsten, elastischen Membran der gesamten Cornea. Als Schutzschicht für das Endothel wirkt die Descemet-Membran wirkungsvoll Infektionen, mechanischen und chemischen Verletzungen sowie enzymatischer Zerstörung entgegen. Verletzungen heilen nur unter Narbenbildung aus.
Endothelzellschicht
Das Endothel besteht aus einer Einzelschicht hexagonaler Zellen. Diese sind etwa 5 µm dick und messen einen Durchmesser von ca. 20 µm. Normalerweise sind die Zellen in ihrer Form regelmäßig und ähnlich groß. Die Zelldichte beträgt bei jungen, erwachsenen Menschen ungefähr 3500 Zellen/mm². Diese Anzahl ist aber mit fortschreitendem Alter und unabhängig von Erkrankungen stetig abnehmend, bis es im hohen Alter noch etwa 2000 Zellen/m² aufweist. In den ersten Lebensmonaten kommen gelegentlich Zellteilungen in der Peripherie des Endothels vor. Bei Erwachsenen hat man dagegen noch keinerlei solcher Vorgänge beobachten können. Die Teilung bzw. Regeneration der Zellen findet vom Trabekelwerk des Kammerwinkels aus statt. Im Übergangsbereich zwischen Cornea und Trabekelwerk sind Zellnester zu finden, die in kleinen Vertiefungen der Descemet-Membran liegen und Zellteilungen aufweisen können. Endothelzellen besitzen große Kerne und reichlich zytoplasmatische Organellen wie Mitochondrien, endoplasmatisches Retikulum, freie Ribosomen und Golgi-Apparate. Damit sind die Endothelzellen aktiv am Stoffwechsel beteiligt. Die vordere Seite der Zellen grenzt flach an die Descemet-Membran, die hintere Seite an die Vorderkammer des Auges. Hier sind die Zellen nicht mehr flach sondern besitzen Mikrozotten und zum Rand hin Falten, wodurch eine größere Oberfläche zum Kammerwasser entsteht. Die Endothelzellen sind eng miteinander durch komplexe Anschlussstellen verbunden. Es sind aber keine Desmosomen vorhanden. Durch Spaltverbindungen können Moleküle und Elektrolyte zwischen den Endothelzellen hindurch gelangen. Die gegenseitige Verbindung der Endothelzellschicht schafft eine für das Kammerwasser durchlässige Barriere. Im Vergleich ist das Endothel für Wasser sieben mal mehr und für Ionen 400 mal mehr durchlässiger als das Epithel. Absterbende oder ausfallende Zellen werden durch Polymorphismus und Polymegatismus ersetzt. Dabei verlieren die Zellen ihre sechseckige Form, und es entstehen Zellen unterschiedlicher Form und Größe. Durch diesen Vorgang ist gewährleistet, dass die Descemet-Membran immer vollständig von Endothelzellen bedeckt bleibt. Für die Aufrechterhaltung der Pumpenleistung des Endothels ist eine Zelldichte von mindestens 300-800 Zellen/mm² nötig, andernfalls kommt es zur Dekompression des Stromas und zur Eintrübung der Cornea. Eine der wichtigsten Aufgaben des Endothels ist es, die Aufrechterhaltung des Hydratationszustandes zu sichern und die Transparenz der Hornhaut zu erhalten. Eine weitere Aufgabe besteht in der Synthese bestimmter Komponenten der Descemet-Membran und der Regulierung des Austausches von Stoffwechselprodukten zwischen Kammerwasser und Stroma. Das durch den Stoffwechselvorgang eindringende Wasser muss von den Endothelzellen unter Verbrauch von Stoffwechselenergie wieder aus der Hornhaut herausgepumpt werden.
Embryologie
Nur das Epithel entstammt dem embryonalen Ektoderm, die übrigen Hornhautschichten entwickeln sich aus dem Mesoderm. Der Hornhautdurchmesser eines Neugeborenen beträgt im Mittel 9,5 mm. Das Hornhautwachstum ist Ende des zweiten Lebensjahres beendet.
Physiologie
Transparenz
Die Transparenz der Hornhaut ist durch eine regelmäßige ultrastrukturelle Anordnung ihrer Proteinbestandteile (Kollagene und Proteoglykane) und einem streng definierten Wassergehalt des Stromas bedingt. Daher ist die Brechzahl innerhalb von weniger als der halben Wellenlänge des sichtbaren Lichts konstant.
Bei Störungen des Wassergehaltes des Hornhautstromas, beispielsweise durch Quellung, geht die regelmäßige Anordnung verloren, und die Lichtstreuung nimmt zu. Im extremen Fall bedingt die Lichtstreuung eine komplette Weißfärbung der Hornhaut. Der Wassergehalt wird von der Endothelzellschicht aktiv unter Sauerstoffverbrauch reguliert.
Tränenfilm
- →Hauptartikel Tränenfilm
Die Tränenflüssigkeit wird in der Tränendrüse erzeugt und rinnt über den Augenwinkel und den Tränenkanal in die Nasenhöhle ab. Der gesamte Tränenfilm besteht aus zwei unterschiedlichen Arten von Tränenfilmen, dem präokulären und dem präcornealen Tränenfilm. Der präokuläre Tränenfilm bedeckt die innerhalb der Lidspalte gelegene Hornhaut und Bindehaut. Der präcorneale Tränenfilm überzieht hingegen nur die freiliegende Cornea. Auf der Augenoberfläche bildet die präcorneale Tränenflüssigkeit einen dreischichtigen Tränenfilm.
Beim Zwinkern entstehen mikroskopische Bläschen, die die Sehleistung kurzfristig herabsetzen. Nach ca. 0,5 bis 1,5 Sekunden lösen sie sich auf (je nach Konsistenz des Films) und auch durch den Lidschlag erzeugte Verdickungen werden ausgeglichen. Nach ca. 5 Sekunden bricht der Film auf und erzeugt wiederum Unregelmäßigkeiten, wodurch sich die Sehleistung wieder verschlechtert.
Stoffwechsel
Die äußeren Schichten der Hornhaut werden durch die Tränenflüssigkeit, die inneren durch das Kammerwasser und das Randschlingennetz mit Nährstoffen und Sauerstoff versorgt.Unter energetischen Gesichtspunkten betrachtet befindet sich die Hornhaut in einem Zustand wie es der Gesamtorganismus nach einem 1000-Meter-Lauf ist. Defizite des Energiestoffwechsels führen sofort zu Ödemen in der Hornhaut und zu einer verringerten Epithelregeneration. Die Hornhaut ist also auf eine ständige und gute Versorgung mit Nährstoffen angewiesen und auf eine restlose Beseitigung der Stoffwechselendprodukte. Für den Metabolismus werden vor allem Glucose (Traubenzucker) und Sauerstoff benötigt, die von außen zugeführt werden müssen. Als Stoffwechselendprodukte entstehen hauptsächlich Wasser, Kohlendioxid und Laktat (Milchsäure). Für den Metabolismus benötigte Substanzen aus dem Tränenfilm und dem Kammerwasser müssen durch Diffusion in die Cornea eingebracht werden, da sie gefäßlos ist. Ebenso müssen die Stoffwechselendprodukte durch Diffusion aus der Hornhaut herausgeleitet werden. Einzig und allein das Randschlingennetz als peripheres Gefäßsystem im Limbusbereich ist in der Lage, die Peripherie der Cornea mit Glucose und Sauerstoff direkt zu versorgen. Weiter gelangen die Substanzen aber auch nur durch Diffusion in die Hornhaut hinein. Bei eventuellen Verletzungen des Randschlingennetzes und dessen vollständiger Ausfall an der Ernährungsbeteiligung der Hornhaut führt unterdessen nicht zur Funktionsuntüchtigkeit der Hornhaut. Man geht davon aus, dass der Beitrag an der Ernährung der Cornea äußerst gering ist. Die Tränenflüssigkeit liefert den größten Anteil an Sauerstoff, wobei er bei geöffneten Lidern aus der Atmosphäre in den Tränenfilm gelangt und bei geschlossenen Lidern aus den Gefäßen des Randschlingennetzes und der Bindehaut in den Tränenfilm diffundiert. Während im Tränenfilm nur sehr wenig Glucose vorhanden ist (etwa 0,2 µmol/g Wasser), existiert im Kammerwasser wenig gelöster Sauerstoff. Dieser reicht gerade aus, um den hintersten Bereich der Cornea zu versorgen. Im Gegenzug befindet sich im Kammerwasser der größte Anteil an Glucose (etwa 6,5 µmol/g Wasser). Für die Hornhaut ist der Abbau von Glucose in einfachere Komponenten von entscheidender Bedeutung. Der Abbau erfolgt unter Mitwirkung von zahlreichen Enzymen auf drei Wegen. Ein Weg benötigt keinen Sauerstoff und läuft damit anaerob ab, die weiteren zwei laufen aerob also mit Sauerstoff ab.
- Ohne Sauerstoff erfolgt der Abbau von Glucose auf dem Wege der anaeroben Glycolyse . Der Vorgang heißt auch Embden-Meyerhof-Zyklus. Dieser Prozess führt in mehreren Stufen über die Brenztraubensäure zum Laktat bzw. zur Milchsäure. Die Milchsäure wird dann über das Kammerwasser abtransportiert. Im Falle eines Glucosemangels wird auf das im Epithel gespeicherte Glycogen zurückgegriffen.
- Bei Anwesenheit von Sauerstoff wird das erzeugte Laktat, welches über die aerobe Glycolyse entsteht, vollständig zu Kohlendioxid und Wasser umgewandelt. Bekannt ist dieser Prozess als Zitronensäurezyklus .
- Für den Aufbau von neuem Gewebe und Zellen, wie z.B. der Basal- und Epithelzellen, sind Nukleinsäuren wichtig. Beim Abbau der Glucose entstehen dabei über den Zucker Ribose unter anderem die Nukleinsäuren. Das ist dann der dritte Weg, der Hexosemonophosphat-Weg. Bei diesen Prozessen wird in der Ausbeute unterschiedlich viel Energie geliefert, die in der Form von Adenosintriphosphat (ATP) gespeichert wird.
Schätzungen zur Folge werden rund 65% der Cornea zur Verfügung stehenden Glucose über die Glycolyse abgebaut. Davon ausgehend werden etwa 85% über den anaeroben Weg (Embden-Meyerhof-Zyklus) abgebaut. Pro einem Mol Glucose werden aber nur zwei Mol energiereiches ATP erzeugt. Die Energieausbeute ist damit relativ gering. Beim aeroben Abbau der Glucose (Zitronensäurezyklus) werden pro Mol Glucose 36 Mol ATP erzeugt. Diesen Weg nehmen jedoch nur ungefähr 15% der umgewandelten Glucose über die Glycolyse. Mit einem Mol energiereichem ATP pro einem Mol Glucose ist der Hexosemonophosphat-Weg wohl der unbedeutendste, obwohl rund 35% der gesamten Glucose auf diesem Weg umgewandelt wird. Es ist also klar, dass der Sauerstoff an der Energiegewinnung maßgeblich beteiligt ist. Bei Sauerstoffmangel ist der Abbau der Glucose unvollständig und reicht nur bis zum Abbau von Laktat. Dieses reichert sich dann in der Hornhaut an und hemmt oder unterbricht die Umwandlung in Wasser und Kohlendioxid. Dadurch kommt es zur Quellung der Hornhaut, eine dadurch ausgelöste Störung der regelmäßigen Anordnung der Fibrillen im Stroma und letzten Endes zu einer Trübung in der Cornea. In der Nacht wird weniger Tränenflüssigkeit gebildet und durch die geschlossenen Augenlider kann weniger Sauerstoff von der Hornhaut aufgenommen werden. Dieser Umstand erklärt, dass die Symptomie vieler Hornhauterkrankungen morgens stärker als abends ausgeprägt sind. Auch gilt die Trübung durch Hornhautquellung als ein „unsicheres Todeszeichen“, das etwa 24 Stunden nach Verlust der Endothelzellfunktion beobachtet wird.
Innervation
Die Hornhaut ist von sensiblen Nervenästen des Nervus ophthalmicus innerviert, die in der Cornea nicht myelinisiert sind. Etwa 70 bis 80 Nervenstämme münden strahlenförmig in die Hornhaut. Die epithelialen, nicht von Schwann-Zellen begleiteten Axone befinden sich parallel zur Basalmembran in einer Einstülpung des Basalplasmalemms der Basalzellen. Die meisten Axone enden hier. Einige Nerven reichen jedoch noch weiter bis fast zur Oberfläche in das Epithel hinein. Interessanterweise reagieren die weniger zahlreich vorhandenen Nervenfasern im Stroma ebenfalls auf äußere Stimuli, wie die Nerven im Epithel. Somit sind die Nerven im Stroma in der Lage, die Schutzfunktion der Nerven im Epithel bei deren Verlust zu ersetzen. Da zwischen den Nerven und dem Hornhautepithel eine Symbiose existiert, bewirken epitheliale Belastungen oder Traumata Veränderungen der Hornhautneurologie. Eine Schädigung der Nerven löst eine epitheliale Reaktion aus, die als Keratitis neuroparalytica bekannt ist. Bei dieser Art der Keratitis bemerkt der Betroffene die mangelnde Befeuchtung seines Auges wegen der fehlenden Sensibilität der Nerven nicht. Es bilden sich zunächst oberflächliche Läsionen gefolgt von größeren Epitheldefekten. Durch bakterielle Superinfektionen können sich dann Hornhautulzera bilden. Jede Schädigung der Nerven bringt ein erhöhtes Risiko mit sich, denn sie fungieren als ein lebenswichtiges Warnsystem für die Cornea. Deshalb ist ein Herabsetzen der Sensibilität der Hornhaut durch Kontaktlinsentragen ein unerwünschter Nebeneffekt.
Die Innervation ist Voraussetzung für den Kornealreflex, den unwillkürlichen Lidschluss mit vermehrter Produktion von Tränenflüssigkeit, nach mechanischer Hornhautirritation. Ferner werden von den Hornhautnerven Wachstumsfaktoren abgegeben, die ähnlich wie ein intakter Tränenfilm für eine reguläre Erneuerung der Epithelschicht unabdingbar sind.
Untersuchungsmethoden
- Die Untersuchung durch den Augenarzt oder Augenoptikermeister erfolgt mit einem Spaltlampenmikroskop, im allgemeinen auch Spaltlampe genannt. Der auf die Hornhaut projizierte Lichtspalt legt einen optischen Schnitt durch die Hornhaut, welcher mit verschiedenen Vergrößerungsstufen (6-40x meist 16x) betrachtet wird.
- Die Endothelzellschicht kann isoliert mit einem Spiegelmikroskop dargestellt werden.
- Mit einem Topometer (auch 'Videokeratographen' oder 'Topographiegerät') kann die Hornhauttopographie gemessen werden.
- Ein Keratometer misst die Hornhautkrümmungsradien.
- Ein Ästhesiometer misst die Hornhautsensibität.
- Ein Pachymeter misst die Hornhautdicke.
- Die Tränenproduktion kann mittels Schirmer-Test gemessen werden.
- Die Tränenaufreisszeit (Break-Up-Time) misst die Güte des Tränenfilmes unter Gabe von Fluorescein und wird an der Spaltlampe gemessen.
- Mit dem Tonometer wird der Augeninnendruck gemessen. Diese werden als Contact- und Non-Contact-Tonometer verwendet, wobei das Goldmantonometer (Contacttonometer) wohl das genaueste ist.
Erkrankungen und Behandlungsmöglichkeiten
Fehlsichtigkeiten können in gewissen Grenzen durch Veränderung der Hornhautbrechkraft korrigiert werden, beispielsweise durch LASIK, Refraktive Chirurgie oder Photorefraktive Keratektomie.
Krankheiten lassen sich unterteilen in Degenerationen (erworben), Dystrophien (vererbt) und Entzündungen (erworben, z. B. Herpeskeratitis, Akanthamoebenkeratitis, Hornhautgeschwür). Eine ausschließlich durch Hornhauterkrankungen bedingte Erblindung ist (zumindest vorübergehend) chirurgisch mit einer Keratoplastik heilbar.
Beim Keratokonus als häufigster Wölbungsanomalie der Hornhaut kommt es infolge einer Verdünnung zu einer kegelförmigen Vorwölbung. Bei der Fuchs-Endotheldystrophie führt ein Untergang der Endothelzellen zur Quellung der Hornhaut. Ein Sjögren-Syndrom führt dagegen zur Austrocknung.
Daneben sind an der Hornhaut besonders Infektionen wichtig: Die Keratitis entsteht bei Hornhautverletzung (oder Immunschwäche) durch Bakterien (Pneumokokken, Pseudomonas, Moraxellen), Viren (HSV, VZV) oder Pilze (Candida, Aspergillen).
Weblinks
- http://www.medizinfo.de/augenheilkunde/hornhaut/anatomie.htm – Bau und Funktion der Hornhaut
- http://www.aerzteblatt.de/v4/news/news.asp?id=17605 Patienten mit Hornhauttrübung zu einer transparenten Cornea verholfen 17. September 2004
- www.wissenschaft.de: Wie das Auge den Durchblick behält - Hornhaut verhindert mit einem Trick das Wachstum von Blutgefäßen (Bericht über einen PNAS-Artikel, Juli 2006)
Wikimedia Foundation.