- Aktivimpfung
-
 Eine Schutzimpfung. Zu sehen ist, wie der Impfstoff in den Deltamuskel gespritzt wird.
Eine Schutzimpfung. Zu sehen ist, wie der Impfstoff in den Deltamuskel gespritzt wird.Die Impfung ist eine vorbeugende Maßnahme gegen verschiedene Infektionskrankheiten und wird deshalb auch Schutzimpfung genannt. Man unterscheidet aktive Impfung und passive Immunisierung. Bei einer aktiven Impfung – auch Vakzination genannt – wird der Impfstoff (Vakzine) in Form abgeschwächter, abgetöteter oder fragmentierter Krankheitserreger oder deren Toxine in den Körper eingebracht. Ziel dieser Impfung ist es, das körpereigene Immunsystem zur Bildung spezifischer Antikörper anzuregen und so eine spezifische Immunität gegen die entsprechende Infektionskrankheit zu bewirken. Bei einer passiven Impfung hingegen wird mit Impfserum geimpft, welches die spezifischen Antikörper (Immunglobuline) gegen den betreffenden Krankheitserreger oder dessen Toxin bereits in hoher Konzentration enthält. Es stehen Impfstoffe gegen eine Vielzahl von viralen und bakteriellen Infektionskrankheiten bereit.
Neben der individuellen Immunität des Einzelnen können hohe Durchimpfungsraten zusätzlich zu einer kollektiven Immunität (Herdenimmunität, Riegelimpfung) der Gesamtbevölkerung beitragen, weil je nach Reservoir der entsprechenden Erreger die Zirkulation innerhalb einer Population verringert oder gar gänzlich unterbrochen werden kann. Hierdurch werden dann auch nicht geimpfte Personen (Säuglinge, immundefiziente Patienten u. a.) vor diesen Krankheiten geschützt, obwohl sie selbst nicht dagegen immun sind. Umfassende Impfprogramme haben seit Mitte des 20. Jahrhunderts wesentlich zur Reduktion verschiedener Infektionskrankheiten beigetragen.
Inhaltsverzeichnis
Geschichte
Bis in das 19. Jahrhundert waren Ärzte in Europa in der Regel machtlos gegen die weitverbreiteten und immer wiederkehrenden großen Seuchen und Epidemien. Eine dieser weitverbreiteten Infektionskrankheiten waren die Pocken, an denen etwa 30 % der Erkrankten starben. Überlebende waren häufig durch Narben entstellt. Früh erkannte man jedoch, dass das einmalige Durchstehen der Pockenkrankheit gegen weitere Ansteckungen durch die Pocken immun machte. Daher waren die Pocken die erste Krankheit, bei der versucht wurde, Individuen durch absichtliche Infektion mit anderen Erregern zu immunisieren. Es wird angenommen, dass Versuche mit dieser Technik (Variolation) entweder in Indien oder China bereits 200 v. Chr. begannen. Chinesische Ärzte wählten zur Gewinnung des Impfstoffs Personen mit leichtem Krankheitsverlauf aus und entfernten Krustenstücke der Pocken dieser Infizierten. Die Stücke wurden zu einem Pulver zermahlen und in die Nase der zu impfenden Person eingeführt. Lady Mary Wortley Montagu berichtete 1718, dass die Türken sich in ähnlicher Weise den Körperflüssigkeiten von leicht Infizierten aussetzten und wendete diese Methode bei ihren eigenen Kindern an.
Auch das Durchstehen der Kuhpocken (eine beim Menschen leicht verlaufende Rinderkrankheit) machte gegen weitere Ansteckungen durch die Pocken immun. Nachdem schon 6 Personen Menschen mit Kuhpockenlymphe immunisiert hatten (u. a. Sevel, Jensen, Jesty 1774, Rendall, Peter Plett 1791)[1] experimentierte auch der englische Arzt Edward Jenner (1749–1823) mit diesem Wissen und infizierte im Jahr 1796 einen Jungen mit den Kuhpocken. Im Anschluss war dieser Junge gegen die gefährlicheren Pocken immun. Da der Impfstoff von Kühen stammte, nannte Jenner seinen Impfstoff Vaccine (lat. vacca „Kuh“) und die Technik der künstlichen Immunisierung „Vaccination“ (lat. vaccinus „von Kühen stammend“). Diese erste moderne Art der Impfung gegen die Menschenpocken wurde rasch in Europa aufgegriffen, die Ursache der Infektionskrankheiten war jedoch nach wie vor unbekannt.
Dies änderte sich gegen Ende des 19. Jahrhundert. Louis Pasteur formulierte 1864 die Keimtheorie, Robert Koch erbrachte 1876 den Nachweis der Krankheitserreger von Milzbrand (Bacillus anthracis) und 1881 den Nachweis des Tuberkulose-Bakteriums (Mycobacterium tuberculosis). Diese Entdeckung gilt als der endgültige Beweis der Existenz bakterieller Krankheitserreger. Schüler von Koch und Pasteur bauten das Konzept weiter aus. Pasteur entwickelte gemeinsam mit Émile Roux Impfstoffe gegen Milzbrand (1881) und Tollwut (1885). Paul Ehrlich, Emil von Behring und Shibasaburo Kitasato nutzten das Wissen zur passiven Immunisierung gegen Diphtherie und Wundstarrkrampf (1890). Mit der Entwicklung von Impfstoffen begannen ab dem Ende des 19. Jahrhunderts die ersten nationalen Impfprogramme. Allerdings kam es durch Verunreinigungen in den frühen Impfstoffen auch zu Unfällen wie dem Lübecker Impfunglück im Jahr 1930, bei dem 77 Kinder infolge eines kontaminierten Impfstoffes starben. Der diesem Fall folgende Calmette-Prozess bildet auch den Anfang des modernen Medizinrechts.
Seit Mitte des 20. Jahrhunderts wurden systematisch zahlreiche weitere Impfstoffe gegen Infektionskrankheiten entwickelt, beispielsweise von Jonas Salk und Albert Sabin gegen die Kinderlähmung sowie ein Impfstoff gegen Gelbfieber durch Max Theiler. Seit 1967 werden unter der Schirmherrschaft der Weltgesundheitsorganisation (WHO) weltweite Impfprogramme aufgelegt. In den folgenden Abschnitten sind einige Beispiele dazu aufgeführt.
Chronik der Entwicklung und Einführung von Impfstoffen
Infektionskrankheit Auslöser Einführung Anmerkungen Pocken Variola-Virus 1796 erster Großversuch bereits 1714 in Konstantinopel Tollwut Tollwut-Virus 1885 Typhus Bakterien 1896 Diphtherie Bakterien 1923 passive Immunisierung ab 1890 Keuchhusten Pertussis-Bakterien 1926 Tuberkulose Bakterien 1927 Impferfolg unsicher, seit 1998 nicht mehr empfohlen Tetanus Bakterien 1927 Gelbfieber Gelbfieber-Virus 1935 Grippe Influenza-Viren 1936 Kinderlähmung Polio-Viren 1955/1960 breite Anwendung in DDR ab 1960, BRD ab 1962, IPV seit 1998 Mumps Mumps-Virus 1967 Masern Masern-Virus 1968 Röteln Viren 1969 FSME FSME-Virus 1973 Windpocken Varicella-Viren 1974 seit 2004 allgemeine Kinderimpfung in D empfohlen Lungenentzündung Pneumokokken-Bakterien 1977/2000 seit 2006 allgemeine Kinderimpfung in D empfohlen Hepatitis B Hepatitis-B-Viren 1981 seit 1995 allgemeine Kinderimpfung in D empfohlen Meningitis Meningokokken-Bakterien 1982/1999 nicht gegen Meningokokken Serotyp B, seit 2006 in D empfohlen Haemophilus Influenzae Typ B Bakterien 1985 seit 1990 allgemeine Kinderimpfung in D empfohlen Hepatitis A Hepatitis-A-Viren 1992 Schwerer Durchfall Rotaviren 1998/2005 für Kinder unter 6 Monaten Gebärmutterhalskrebs Humane Papillomviren 2006 auch Krebsvorstufen und Condylomata acuminata im Anogenitalbereich („Feigwarzen“) Impfprogramme
Pocken
Die Pocken, auch Blattern genannt, sind eine gefährliche Infektionskrankheit. Das Pocken-Virus kann direkt von Mensch zu Mensch durch Tröpfcheninfektion beim Husten übertragen werden. Symptome sind starkes Fieber, Schüttelfrost und die typischen Bläschen an fast allen Stellen des Körpers, die zu Pockennarben führen. In schwereren Fällen können Erblindung, Taubheit, Lähmungen oder Hirnschäden auftreten sowie in 30 % der Fälle der Tod.
Durch ein konsequentes Impf- und Bekämpfungsprogramm der WHO und anderer Gesundheitsorganisationen wurde erreicht, dass 1980 die Welt von der WHO für pockenfrei erklärt werden konnte. Seit 1977 sind keine Pockenfälle mehr aufgetreten. Der letzte Fall in Deutschland trat im Jahre 1972 in Hannover auf. Die Pockenimpfung selbst ist eine nicht ganz komplikationsfreie Lebendimpfung und wird heutzutage nicht mehr durchgeführt, da keine unmittelbare Bedrohung mehr besteht. Dennoch sind weitere Pockeninfektionen, z. B. durch Laborunfälle oder Bioterrorismus, nicht ausgeschlossen.
Kinderlähmung
Die Kinderlähmung oder Poliomyelitis ist eine durch das Polio-Virus übertragene Infektionskrankheit. Während die meisten Erkrankungen einen unkomplizierten und nahezu symptomfreien Verlauf aufweisen (80–90 %), verlaufen 10–20 % schwerwiegender (mit starken Kopfschmerzen, Nackensteifigkeit, gastrointestinalen Symptomen und Muskelschmerzen). Bei 0,1 % aller Infektionen werden weiterhin die Nervenzellen des Rückenmarkes und/oder des Hirnes von dem Virus direkt befallen: dies ist die paralytische Poliomyelitis-Form, bei der dauerhafte Lähmungen auftreten. Bei den letzten größeren Epidemien in Deutschland 1952/53 waren dies immerhin 15.000 paralytische Fälle. Diese Lähmungen führen in 1–4 % der Fälle zum Tode. Neben diesen akuten Folgen entwickeln bis zu 60 % der Menschen, die früher wegen akuter Poliomyelitis hospitalisiert waren, noch Jahre später Post-Poliomyelitis-Symptome (starke Ermüdungserscheinungen, Muskelkrämpfe, Schmerzen usw.).
Im Jahr 1962 (in der DDR bereits ab 1960) wurde die orale Poliomyelitis-Schutzimpfung in Deutschland wie auch in anderen europäischen Ländern eingeführt. Bereits 1965, nur vier Jahre nach Beginn der ersten Impfkampagnen, hatte sich die Zahl der im Bundesgebiet erfassten Erkrankungen auf weniger als 50 Neuerkrankungen reduziert, im Vergleich zu den 4.670 gemeldeten Neuerkrankungen im Jahr 1961 war das ein Rückgang um 99 %. Die letzten beiden einheimischen Erkrankungen durch Polio-Wildviren traten in Deutschland in den Jahren 1986 und 1990 auf, die letzten importierten Fälle wurden 1992 erfasst.
Die „Schluckimpfung“ gegen Polio war die Ursache für eine seltene aber schwerwiegende Impfkomplikation. Die vermehrungsfähigen abgeschwächten Impfviren konnten in das Wildtypvirus rückmutieren und mit einer Häufigkeit von 1:890.000 bei Erstimpfung eine Vakzine-assoziierte Poliomyelitis verursachen. Da das Polio-Virus inzwischen aus Europa weitgehend verschwunden ist, wurde dieses Risiko als nicht mehr akzeptabel erachtet. Deshalb wird seit 1998 gegen Polio mit einem Totimpfstoff geimpft, der jedoch nicht mehr geschluckt sondern gespritzt wird, und dieses seltene Nebenwirkungsrisiko nicht hat.
Im Jahr 1980, nach offizieller Ausrottung der Pocken, setzte sich die WHO die globale Ausrottung der Poliomyelitis als Ziel. Drei der sechs WHO-Regionen sind inzwischen als „Polio-frei“ zertifiziert (Amerika 1994, Westpazifik 2000, Europa 2002). Durch ausgedehnte Impfprogramme konnte Polio auch weitestgehend in Afrika und Asien zurückgedrängt werden. Inzwischen gelten nur noch wenige Länder als endemisch für Polioviren (Nigeria, Indien, Pakistan, Afghanistan). Bei nachlassenden Impfbemühungen in den Nachbarländern kommt es jedoch immer wieder zu Ausbrüchen der Poliomyelitis durch Re-Importe, zuletzt 2006 in Namibia.[2]
Da die Poliomyelitis noch nicht ausgerottet ist, ist auch die Gefahr für Europa noch nicht gebannt. So kam es beispielsweise in einem Teil der Niederlande in den Jahren 1992/93 - also mitten im sonst schon Polio-freien Europa - zu einer regionalen Polio-Epidemie, die innerhalb weniger Wochen trotz der relativ kleinen Bevölkerungszahl Dutzende von lebenslang Gelähmten und einige Tote zur Folge hatte. Ein Teil der Bevölkerung verweigert aus religiösen Gründen dort jede Impfung. Abgesehen davon ist dieser Teil der niederländischen Bevölkerung genau so gut gebildet, gesundheitlich und mit Nahrung und Wohnungen versorgt usw. wie der Rest des Landes.[3] Bei Nachlassen der Polio-Durchimpfungsraten könnte die Kinderlähmung somit rasch wieder nach Europa zurückkehren.
Masern
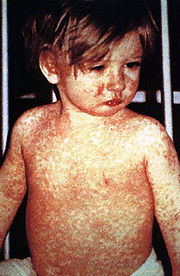 Typisches Exanthem bei Masern
Typisches Exanthem bei MasernNeben der Poliomyelitis hat die WHO auch die globale Eliminierung der Masern als Ziel vorgegeben. Derzeit ist dieses auf den Kontinenten Amerika und Australien sowie in Skandinavien erreicht worden. Seit 1973 wird die Masern-Impfung in Deutschland empfohlen und heutzutage werden ca. 90 % Durchimpfungsraten bei Schulanfängern erreicht. Die bundesweite Inzidenz der Masern im Jahr 2004 betrug deutschlandweit 0,15 pro 100.000 Einwohner (121 gemeldete Masernfälle insgesamt). Sie lag damit erstmals in allen Bundesländern unter dem Schwellenwert von 1 pro 100.000 Einwohner. Dennoch entstehen immer wieder lokale Ausbrüche der Masern, von denen insbesondere ungeimpfte Kinder betroffen sind, beispielsweise Masernepidemien inklusive schwerer Komplikationen und Todesfällen in Hessen, Bayern, Baden-Württemberg und Nordrhein-Westfalen in den Jahren 2005/2006.[4] Im Jahr 2005 wurden dem Robert-Koch-Institut 780 Masernerkrankungen gemeldet (0,95 Fälle pro 100.000 Einwohner), 2006 waren es bis September bereits 2242 (2,72 Fälle pro 100.000 Einwohner).[5] Diese Ausbrüche bleiben Dank der hohen Durchimpfung jedoch meist regional begrenzt. Weltweit sind die der WHO gemeldeten Erkrankungen von ca. 4 Millionen (Durchimpfung 13 %) im Jahr 1980 auf ca. 500.000 Fälle (Durchimpfung 80 %) im Jahr 2003 gesunken [6] (die reale Anzahl der Masern-Fälle wird dabei viel größer geschätzt). Ähnliches gilt für Röteln und Mumps.
Weitere laufende Impfprogramme
Bei anderen Infektionskrankheiten wie Diphtherie, Tetanus, Keuchhusten und anderen ist zwar eine weltweite Ausrottung nicht erreichbar, aber die in deutschsprachigen und vielen anderen Ländern erreichten Erfolge der Schutzimpfung sind sehr eindrucksvoll. Beispielsweise wurde seit 2000 kein Erkrankungsfall der Diphtherie mehr in Deutschland gemeldet. Gegenwärtig sind 97 % der Kinder mit vorhandenem Impfausweis ausreichend gegen Diphtherie geimpft. Bei den Erwachsenen haben nur noch etwa 30 % Antikörper in schützender Menge, weil ihnen vielfach Auffrischimpfungen fehlen, die in 10-jährigem Abstand vorgenommen werden sollten. Ungeschützte Jugendliche und Erwachsene sind gegenwärtig Nutznießer der hohen Populationsimmunität bei den Kindern. Bei Kontakt zu einem importierten Erkrankungsfall, bei Kontakten zu infizierten Personen aus Epidemie- oder Endemiegebieten oder bei Reisen in Endemiegebiete sind sie jedoch gefährdet.
Bei der Bekämpfung des Keuchhustens (Pertussis) wurden im alten Bundesgebiet und in der DDR unterschiedliche Strategien verfolgt. Von 1974 bis 1991 wurde die Impfung in der BRD aus Furcht vor einzelnen Impfnebenwirkungen nur noch für Kinder mit individuell hohem Erkrankungsrisiko empfohlen. Dies führte zu einer sehr niedrigen Impfrate (< 10 %) und einer entsprechend hohen Erkrankungsrate bei Säuglingen und Kindern. In der DDR war die Pertussis-Schutzimpfung seit 1964 etabliert, es wurden Impfraten von rund 90 % erreicht. Der Keuchhusten war bei den Klein- und Schulkindern weitgehend eliminiert, die noch nicht geschützten Säuglinge profitierten vom Impfschutz ihrer älteren Geschwister. Direkt nach der Wiedervereinigung kam es in den neuen Bundesländern zu einem deutlichen Rückgang der Impfraten und nachfolgend zu einem Wiederanstieg der Morbidität, was sich aufgrund der fortgesetzten Erfassung durch Meldung der Pertussis in den neuen Bundesländern nachweisen lässt (von 0,2 Erkrankungen pro 100.000 Einwohner im Jahr 1991 bis auf eine Inzidenzrate von 20,4 Erkrankungen pro 100.000 Einwohner im Jahr 2000). Weder die Impfung noch die abgelaufene Erkrankung mit Keuchhusten garantieren einen lebenslangen Schutz vor einer Infektion mit Bordetella pertussis. Die Erkrankung ist nur für Kleinkinder gefährlich, für alle anderen belastend und langwierig. Zudem führt die Behandlung auch zu einem massiven Antibiotika-Einsatz in den betroffenen Familien mit der Gefahr einer vermehrten Resistenzentwicklung in der Bevölkerung. Dies wäre bei einer Erhöhung der Impfimmunität vermeidbar (bei Kindern derzeit 87 %). Der Versuch einer weitgehenden Eliminierung dieser Erkrankung würde regelmäßige Wiederimpfungen sowohl bei Jugendlichen als auch bei Erwachsenen erfordern.[7][8]
Mittlerweile konnte die Pneumokokken-Impfung ihre Wirksamkeit auf epidemiologischer Ebene nachweisen. Sie senkte bei den unter 2-Jährigen drastisch die Zahl der Hospitalisierungen durch Pneumonien.[9]
Neue Impfungen und Entwicklungen
In Europa und den USA sind seit 2006 zwei Impfstoffe [10] gegen Humane Rotaviren, die Erreger schwerer Durchfallerkrankungen bei Säuglingen und Kleinkindern, zugelassen. Die Food and Drug Administration ließ im Frühjahr/Sommer 2006 in den USA einen Impfstoff gegen bestimmte Papillomaviren zu [11], welche neben Genitalwarzen auch Gebärmutterhalskrebs verursachen. Dieser Impfstoff, der inzwischen in Deutschland zugelassen wurde und in den meisten Ländern Europas schon erhältlich ist, ist somit neben dem gegen Hepatitis B ein weiterer, der auch der Prävention gegen bestimmte Krebsarten dient.
Auch alte Impfstoffe werden beständig weiterentwickelt, um die Reinheit der Produkte zu verbessern und die Ansprechraten zu erhöhen. So werden heute viele Impfstoffe nicht mehr durch chemische Inaktivierung eines Erregers hergestellt, sondern durch Gentechnik lassen sich gezielt bestimmte immunogene Teile eines Erregers produzieren. Durch die gezielte Antigen-Auswahl wird so das Immunsystem eines Patienten trotz größerer Anzahl an verfügbaren Impfstoffen weniger Antigenen insgesamt ausgesetzt. Auch neue Applikationsformen werden entwickelt, beispielsweise die nasale Applikation eines neuen Influenza-Impfstoffs soll besser den natürlichen Infektionsweg imitieren.[12]
Aussichtsreich sind aber auch neue Impfstoffe, beispielsweise gegen Helicobacter pylori, den Haupterreger von Magen- und Zwölffingerdarmgeschwüren, und gegen das Herpes-simplex-Virus, einen Verursacher von Herpes simplex. An verschiedenen Impfstoffen gegen die Tropenkrankheit Malaria wird geforscht.[13] Impfstoffe gegen HIV, Epstein-Barr-Virus (Auslöser des Pfeifferschen Drüsenfiebers), viele Krebs-Arten, weitere Durchfallerkrankungen und viele andere Infektionskrankheiten stehen derzeit noch nicht zur Verfügung. Die Entwicklung solcher Impfstoffe befindet sich noch in einer frühen klinischen Entwicklungsphase.[14]
Wirkungsweise und Wirksamkeit
Verabreichung von Impfungen
Je nach Impfstoff und Immunisierungsart (passive oder aktive Immunisierung) werden unterschiedliche Applikationsverfahren angewandt: Aktive Impfungen werden parenteral („unter Umgehung des Magen-Darm Traktes“) mit einer Spritze vorgenommen. Man unterscheidet dabei intradermale („in die Haut“), subkutane („unter die Haut“) oder intramuskuläre („in den Muskel“) Injektionen. Die intradermale Impfung kann auch mit einer Lanzette oder einer Impfpistole erfolgen. Für einige wenige Immunisierungen wurde bzw. wird der Impfstoff oral (in den Mund, „Schluckimpfung“) oder nasal (in die Nase) verabreicht. Die meisten aktiven Impfungen werden jedoch intramuskulär in den Oberarm (Musculus deltoideus) verabreicht. Bei Kindern ist auch eine Injektion in den Oberschenkel (Musculus vastus lateralis) zulässig. Die Injektion von aktiven Impfstoffen in den Gesäßmuskel (Musculus glutaeus maximus) gilt aufgrund geringerer Wirksamkeit und häufigeren Komplikationen laut der STIKO als obsolet. Passive Immunisierungen hingegen werden häufig in den Gesäßmuskel (Musculus gluteus maximus) verabreicht. Die Pulverinjektion ist ein in der Entwicklung befindliches Impfverfahren, bei welchem der feste Impfstoff mit hoher Geschwindigkeit in die Epidermis geschossen wird.
Aktive Immunisierung
Die aktive Impfung ist die häufigere Form der Impfung. Bei einer aktiven Impfung werden Lebendimpfstoffe oder Totimpfstoffe eingesetzt. Der Lebendimpfstoff enthält abgeschwächte, noch vermehrungsfähige Erreger, welche die Krankheit nicht auslösen können. Bei einem Totimpfstoff wurden diese Erreger dagegen abgetötet oder er enthält nur noch Bruchstücke des Erregers (Antigene). Es gibt auch Toxoidimpfstoffe, die nur den biologisch inaktiven Bestandteil (Toxoid) des Toxins eines Erregers enthalten (z. B. das Tetanus-Toxoid), die ebenfalls zu den Totimpfstoffen gezählt werden.
Unterschiedliche Lebendimpfstoffe können simultan verabreicht werden. Bei nicht gleichzeitiger Impfung soll der Abstand zwischen zwei Lebendimpfungen allerdings mindestens vier Wochen betragen. Totimpfstoffe oder eine Kombination mit ihnen betrifft dies nicht. Sie können in einen Muskel vornehmlich des Oberarms oder bei Säuglingen des Oberschenkels oder unter die Haut injiziert, geschluckt oder in die Nase gesprüht werden.
Bei der aktiven Impfung wird das Immunsystem zur Bildung einer Immunkompetenz angeregt, ohne dadurch die Erkrankung selbst auszulösen. Eiweißstoffe (Proteine) und Zuckermoleküle oder Kombinationen von beiden der Erreger, sogenannte Antigene, werden von Zellen des Immunsystems als körperfremd erkannt. Die Reaktion des Organismus auf ein unbekanntes Antigen führt zur Bildung von Lymphozyten, welche spezifische Antikörper gegen dieses Antigen produzieren. Nach dieser primären Immunantwort differenzieren diese Lymphozyten zu Gedächtniszellen. Durch die Gedächtniszellen, die weiterhin im Blut und den Lymphbahnen zirkulieren, bleibt der Schutz gegen diese Antigene und somit der Impfschutz lange erhalten. Falls der Körper erneut mit dem Erreger in Kontakt kommt, hat er durch die Gedächtniszellen eine sehr viel effizientere und schnellere Immunantwort zur Verfügung, die die Erreger bekämpft, bevor es zu einer Erkrankung kommt.
Passive Immunisierung
Eingeführt wurde die passive Immunisierung 1890 von Emil von Behring, als er ein Heilverfahren gegen Diphtherie entwickelte. Bei der passiven Immunisierung wird der Antikörper direkt gespritzt. Das hat den Vorteil, dass der Organismus nicht erst selbst Antikörper ausbilden muss, was bis zu einer Woche dauern kann. Statt dessen können die in einem Immunserum gespritzten Antikörper die Erreger sofort erkennen und markieren, so dass das Immunsystem des Patienten anschließend auf die Signale der Antikörper reagieren und die Erreger unschädlich machen kann. In der Regel hält eine solche passive Immunisierung nur wenige Wochen bis Monate an, dann sind die „geliehenen“ Antikörper ausgeschieden oder abgebaut und der Organismus ist durch eine neuerliche Infektion durch denselben Erreger wieder gefährdet, da das Immunsystem durch diese Form der schnellen Behandlung nicht stimuliert wurde, ein eigenes Immungedächtnis auszubilden. Aus diesem Grund ist eine passive Immunisierung im Fachterminus auch keine Impfung. Die passive Immunisierung ist daher nur eine Notfallmaßnahme, falls schon ein Kontakt mit dem fraglichen Erreger stattgefunden hat (Postexpositionsprophylaxe). Beispielhaft hierfür ist ein Verdacht auf eine Infektion mit Wundstarrkrampf (Tetanus) oder die Tollwut bei Hundebissen. Wenn ein Patient mit unklarem Impfstatus eine verunreinigte Wunde aufweist, wird er neben der aktiven Impfung eine passive Immunisierung erhalten, um eine Infektion auszuschließen. Eine solche gleichzeitige aktive und passive Immunisierung eines Patienten wird auch als Simultanimpfung bezeichnet. Hierbei spritzt man bei einer Simultanimmunisierung den aktiven und passiven Impfstoff an verschiedenen Körperstellen. Nach Resorption in die Blutbahn neutralisieren die injizierten Antikörper die zirkulierenden Antigene (oder Toxine) und verbleiben gerade solange wirksam, bis die körpereigenen Antikörper als Reaktion auf das andernorts injizierte Antigen (oder Toxoid) aus der aktiven Immunisierung gebildet werden. Man spricht von einem Intervall, welches überbrückt werden soll.
Die verabreichten Antikörper einer passiven Immunisierung werden in der Regel aus menschlichem Blut hergestellt. Aus bis zu 20.000 gepoolten (zusammengegossenen) Blutkonserven werden die Antikörper extrahiert. Das birgt eine gewisse Gefahr für die Übertragung von Krankheiten, insbesondere solcher, deren Übertragungsmodus nicht bekannt ist (z. B. BSE). Auch bekannte Krankheiten (HIV) könnten bei unsachgemäßer Bearbeitung übertragen werden. Neuerdings gibt es auch passive Impfstoffe, bei denen die Antikörper auf gentechnologischem Weg speziell auf einen bestimmten Erreger zugeschnitten in Reinform hergestellt werden (sogenannte monoklonale Antikörper). Hierfür ist beispielhaft die passive Immunisierung mit Palivizumab gegen das Respiratory-Syncytial-Virus (RSV) für gefährdete extreme Frühgeborene mit Lungenerkrankungen zu nennen.
Auch das Gegengift bei Schlangenbissen beruht in der Regel auf dem Prinzip einer passiven Immunisierung. Dieses sogenannte Antivenin wird hergestellt, in dem kleine Mengen eines Schlangengifts in Pferde, Schafe, Ziegen oder Kaninchen injiziert werden. Gegen Proteine im Gift bildet das Immunsystem dieser Tiere spezifische Antikörper, welche aus dem Blut extrahiert werden. Diese Antikörper werden dann Patienten verabreicht.
In ähnlicher Weise wie bei einer passiven Immunisierung sind Neugeborene durch die Mutter-Kind-Immunisierung befristete Zeit gegen einige Infektionskrankheiten geschützt. Unmittelbar nach der Geburt wirken Antikörper, die noch im Mutterleib über die Plazenta aus dem Blut der Mutter übernommen worden sind. Diese „Leih-Immunität“ der Neugeborenen lässt im Laufe der ersten Monate nach der Geburt allmählich nach. Einige Wochen lang nach der Geburt sind Säuglinge auch durch in der Muttermilch vorhandene Antikörper geschützt, sofern die Mutter stillt und diese Antikörper selbst besitzt. Dieser „Nestschutz“ schützt nicht gegen alle Erkrankungen, in erster Linie bietet das Stillen einen Schutz gegen Magen-Darm-Erkrankungen. Die allgemein und in Deutschland insbesondere durch die Ständige Impfkommission (STIKO) empfohlenen Kinder-Impfungen sollen daher so frühzeitig erfolgen, dass keine Lücke in der Erreger-Abwehr entsteht.
Wirksamkeit
Historischer Vergleich jährlicher Infektionsfälle in den USA vor und nach der Einführung von Impfprogrammen (Quelle: The Scientist) Impfstoff vorher
(Jahr)nachher
(Jahr)Diphtherie 175.885
(1922)1
(1998)Haemophilus Influenzae B 20.000
(1982)54
(1998)Keuchhusten 147.271
(1925)6.279
(1998)Masern 503.282
(1962)89
(1998)Mumps 152.209
(1968)606
(1998)Pocken 48.164
(1904)0
(1998)Röteln 47.745
(1968)345
(1998)Die Wirksamkeit von Impfstoffen gegen unterschiedliche Infektionskrankheiten wird seit knapp 50 Jahren von staatlichen Stellen dokumentiert und ist gut belegt.[15] In Europa wird jeder Impfstoff vor der Zulassung nach den Richtlinien der Europäischen Arzneimittelagentur präklinisch und klinisch geprüft und auch weiterhin überwacht.
Die jeweilige Wirksamkeit der Impfung selber wird dabei in größeren Studien dokumentiert. Dabei wird die Wirksamkeit der Impfung unter anderem über die gegen den entsprechenden Erreger gebildete Antikörperkonzentration, den Antikörpertiter, ermittelt. Die Wirksamkeit wird auch über Vergleiche der Krankheitsinzidenz von geimpften Gruppen im Vergleich zu ungeimpften Gruppen überprüft. Ein Nachweis über die Wirksamkeit einer Schutzimpfung im Sinne einer randomisierten, kontrollierten Studie mit gleichzeitigem Kontakt zum Erreger findet dagegen aus ethischen Gründen nicht statt: Die Teilnehmer in der Placebogruppe würden einem unerlaubten Risiko ausgesetzt. Bei Impfungen, die schon sehr lange eingeführt wurden und die vor lebensbedrohlichen Erkrankungen schützen, kann die Wirksamkeit durch den historischen Vergleich der Häufigkeit von Infektionskrankheiten in Bevölkerungen, in denen (schon) geimpft wurde im Vergleich zu Bevölkerungen, in denen (noch) nicht geimpft wurde, belegt werden.
Zur Kosten-Nutzen-Relation am Beispiel der Pneumokokkenimpfung: Silvia Evers et al von der Universität Maastricht haben dazu Zahlen berechnet. Als obere Schranke galten dabei 50.000 Euro pro qualitätsgleichem Lebensjahr (QALY; 1 QALY entspricht kurz gesagt einem in völliger Gesundheit verbrachten Lebensjahr). Maßnahmen, die weniger als 50.000 Euro pro QALY kosten, gelten Gesundheitsökonomen als kosteneffizient. Evers' Analyse erstreckte sich auf zehn europäische Länder. Es ergaben sich Kosten-Nutzen-Verhältnisse zwischen 9.239 (Dänemark) und 23.657 Euro pro QALY (Schweden). Deutschland rangiert in diesen Berechnungen mit 17.093 Euro pro QALY im Mittelfeld. In Deutschland wird die Pneumokokken-Impfung für chronisch Kranke (Diabetiker, Asthmatiker, COPD- und Herz-Kreislauf-Kranke) sowie für über 60-Jährige empfohlen.[16]
Nach den Angaben der World Health Organization (WHO) und der Global Alliance for Vaccines and Immunization (GAVI) starben allein im Jahr 2002 über zwei Millionen Menschen an Infektionskrankheiten, die durch eine Impfung hätten verhindert werden können. Die Bekämpfung dieser Todesursachen durch Impfprogramme ist daher auch ein primäres Ziel der WHO. Die Erfolge dieser Impfprogramme sind ein Beleg für die Wirksamkeit des Impfens. Die meisten verfügbaren Impfstoffe sind im Abschnitt Empfohlene Impfungen in der Tabelle aufgelistet.
Auffrischung
Für die Erhaltung einer Langzeitimmmunität gegen Infektionen nach der Grundimmunisierung werden im Impfwesen nach derzeitigem Stand regelmäßige Auffrischimpfungen bei bestimmten Impfungen als notwendig erachtet. Die Auffrischimpfung (auch als Boosterimpfung oder Wiederholungsimpfung bezeichnet) unterscheidet sich von der Grundimmunisierung dadurch, dass mit der einmaligen Gabe einer geringeren Impfstoffdosis innerhalb kurzer Zeit wieder zu einem belastungsfähigen Antikörperspiegel im Serum des Patienten führt - einem der Merkmale von effektiver Immunität. Dabei werden die Träger der humoralen Immunantwort zur Bildung von Antikörpern, die langlebigen Gedächtniszellen durch die körperfremden Antigene aktiviert und differenzieren zu Antikörper-produzierenden, aber kurzlebigeren Plasmazellen aus.[17]
Bislang basieren die Empfehlungen für den Zeitpunkt solcher Auffrischimpfungen auf Anwendungsbeobachtungen einzelner Impfstoffe und können nicht verallgemeinert werden. Bestimmte Impfstoffe, insbesondere Lebendimpfungen, können auch ohne Auffrischung sehr lang anhaltenden Schutz vermitteln, der sehr wahrscheinlich ein Leben lang reicht. Beispielsweise konnte bei Personen, die gegen Masern, Mumps und Röteln geimpft wurden, gezeigt werden, dass diese zum größten Teil auch nach 20 Jahren ausreichend hohen Antikörpertiter besitzen.[18] Bei gegen Pocken geimpften Personen konnten sogar noch bis zu 88 Jahre nach der Impfung die Immunität nachgewiesen werden, die Vergleichbar war mit einer überstandenen Erkrankung.[19] Andere Impfstoffe wie beispielsweise der Impfstoff gegen Keuchhusten benötigen nach aktueller Empfehlung alle 10 Jahre eine Auffrischimpfung, da der Antikörperspiegel nach 4 bis 12 Jahren nachlässt. Eine natürliche Immunität durch Infektion mit Keuchhusten lässt jedoch ebenfalls nach 4 bis 20 Jahren nach.[20] Darüber hinaus ist Umstritten, ob nicht auch bei geringem Antikörperspiegel die zellvermittelte Immunität ausreichend Schutz bietet oder zumindest einen milderen Krankheitsverlauf ermöglicht.
Nicht verwechselt werden sollte die Auffrischimpfung mit den notwendigen Teilimpfungen bei Säuglingen, die je nach Impfstoff für eine abgeschlossene Grundimmunisierung notwendig sind.
Nebenwirkungen
Die Nebenwirkungen von Impfungen sind in der Regel so gering, dass sie nicht bzw. nicht als wesentlich wahrgenommen werden. Unterschieden wird dabei zwischen Impfreaktion und Impfkomplikation.
Als sogenannte Impfreaktion werden kurzzeitig und vorübergehende Lokal- und Allgemeinreaktionen bezeichnet. Diese können als temporäre, leichtere Nebenwirkungen Schmerzen, Spannung und Schwellung an der Injektionsstelle, Abgeschlagenheit oder Kopf- und Gliederschmerzen auftreten. In Doppelblind-Versuchen ohne Einwirkung von Erregern, bei denen die eine Hälfte der Freiwilligen den Impfstoff, die andere Hälfte eine Kochsalzlösung oder ein Aluminium-Adjuvans injiziert bekommt, berichten beide Gruppen bei den meisten amtlich empfohlenen Impfstoffen über quantitativ und qualitativ ähnliche Nebenwirkungen: z. B. Schwindel, Kopfschmerzen, Schwächegefühl, Muskelschmerzen.
Gegenüberstellung der Komplikationen von Erkrankung und nach Impfung gegen Masern, Mumps und Röteln (MMR). (Adaptiert nach [21] und [22]) Symptom/Erkrankung Komplikationsrate
bei ErkrankungKomplikationsrate
nach ImpfungMasern MMR Exanthem 98 % 5 %, abgeschwächt Fieber 98 %, meist hoch 3 bis 5 %, sehr selten hoch Fieberkrämpfe 7 bis 8 % ≤ 1 % Verminderung der Thrombozytenzahl 1/3000 1/30.000 bis 1/50.000 Enzephalitis 1/1000 bis 10.000 < 1/1.000.000 (unsicher) Letalität 1/1000 bis 20.000 0 Mumps MMR Entzündung der Speicheldrüse 98 % 0,5 % Bauchspeicheldrüse 2 bis 5 % 0,5 % Hodenentzündung bei Jugendlichen
und erwachsenen Männern20 bis 50 % 1/1.000.000 Meningitis ~ 15 % 1/1.000.000 Taubheit 1/20.000 0 Röteln MMR Gelenkbeschwerden
bei Frauen40 bis 70 %, anhaltend 12 bis 26 %, meist
kurz und schwachEnzephalitis 1/6000 0 Verminderung der Thrombozytenzahl 1/3000 1/30.000 bis 1/50.000 Rötelnembryopathie bei
Infektion in der Schwangerschaft> 60 % 0 Eine Impfkomplikation ist dagegen eine über das übliche Ausmaß einer Impfreaktion hinausgehende Komplikation in Folge einer Impfung. Lebendimpfstoffe können in seltenen Fällen zu einem Ausbruch der Krankheit führen, gegen welche geimpft wurde. Zum Beispiel treten bei 3–5 % der Impfungen gegen Masern so genannte „Impfmasern“ auf. Die Nebenwirkungen der Impfung beinhalten dann die Symptome der Krankheit, beispielsweise leichter Ausschlag, Fieber und andere bei Impfmasern, jedoch verläuft diese in der Regel leichter als die „natürliche“ Infektion. In sehr seltenen Fällen kann es auch zu einem allergisch-anaphylaktischen Schock als Reaktion auf die Inhaltsstoffe einer Impfdosis kommen. Neben dem Wirkstoff selber können auch enthaltene Zusatzstoffe wie z. B. Aluminiumverbindungen, Quecksilberverbindungen (Thiomersal), Formaldehyd und Antibiotika oder Stoffe aus der Herstellung des Wirkstoffs wie Hühnereiweiß eine solche Reaktion auslösen. Über dieses Risiko, ebenso wie über das Risiko der Impfung, haben die Ärzte vor der Impfung ausreichend aufzuklären. Wer impft, muss daher durch Übung und geeignete Ausrüstung darauf vorbereitet sein, mögliche lebensbedrohliche allergische Reaktionen auf eine Impfung zu behandeln.
Seit dem 1. Januar 2001 gilt für Ärzte in Deutschland die im Infektionsschutzgesetz (IfSG) verankerte „Meldeverpflichtung eines Verdachtes einer über das übliche Ausmaß einer Impfreaktion hinausgehenden gesundheitlichen Schädigung“.[23] Nach §6 Abs. 1, Nr. 3 IfSG besteht eine Meldepflicht für Ärzte an das Gesundheitsamt, wenn nach einer Impfung auftretende Symptome, die über eine Impfreaktionen hinausgehen, in einem ursächlichen Zusammenhang mit der Impfung stehen könnten. Dieses Meldesystem ist ein sogenanntes Spontanerfassungssystem, um frühzeitig Risikosignale von Impfnebenwirkungen zu erkennen, welche bei der Zulassung nicht erfasst wurden. Bis zum 31. Dezember 2003 wurden in allen Altersgruppen 3328 Fälle von möglichen Impffolgen registriert (in 3 Jahren, bei ca. 30 Millionen Impfdosen/Jahr). Von diesen Betroffenen trugen 4 % einen bleibenden Schaden davon und 1,6 % verstarben (hauptsächlich belegte Koinzidenzen). In der Mehrzahl der dem Paul-Ehrlich-Institut (PEI) gemeldeten Verdachtsfälle wurde der Kausalzusammenhang zwischen Impfung und Erkrankung als unwahrscheinlich bewertet. In den anderen Fällen war der kausale Zusammenhang mit der Impfung wegen fehlender valider wissenschaftlicher Daten nicht beurteilbar. Ein Zusammenhang zwischen Impfung und Reaktion gilt nur bei 0,2 % aller IfSG-Meldungen als gesichert. Im Vergleich der Zahlen der möglichen Impfreaktionen mit den erfolgten Impfungen im selben Zeitraum ergibt sich ein sehr geringes Risiko, beispielsweise 250 IfSG-Meldungen zu möglichen Reaktionen von etwa sechs bis acht Millionen Impfdosen auf den MMR-Impfstoff im selben Zeitraum.[24] Die Rate der Meldungen hängt trotz der gesetzlichen Meldepflicht von der Motivation und Fähigkeit der Ärzte ab, weshalb mit einer Dunkelziffer gerechnet werden muss. Daher ist die Spontanerfassung allein nicht geeignet, die Häufigkeit von Impfnebenwirkungen abzuschätzen. Hierfür dienen aktiv erfassende Pharmakovigilanzsysteme und auf die jeweilige Impfkomplikation ausgerichtete Studien.
Impfgegnerschaft
Kontroverse Einstellungen zu Impfungen finden sich bereits mit der Einführung des ersten Impfstoffes Anfang des 19. Jahrhundert, der sich gegen die Pocken richtete. Laut dem Robert Koch-Institut (RKI) sind bis zu 5 % der deutschen Bevölkerung Impfgegner. Ihre Argumentation ist häufig alternativmedizinisch orientiert und wenig wissenschaftlich fundiert.[25]
Heutzutage werden kritische Berichte über Impfschäden oder am Prinzip des Impfens selber meistens in entsprechenden Foren im Internet und in impfkritischen Büchern publiziert. Auch Hebammen haben bisweilen eine impfkritische Haltung. [26] Dies führt zur Verunsicherung mancher Menschen, insbesondere von jungen Eltern, bis hin zur Impfverweigerung. Impfkritische Meinungen sind sehr heterogen und oftmals durch religiöse, alternativmedizinische (Homöopathie, Anthroposophie u. a.) oder esoterische Hintergründe motiviert. Angst vor Impfschäden, Misstrauen gegenüber staatlichen Einrichtungen, gegenüber der Pharmaindustrie und gegenüber der konventionellen Medizin, Unwissen und Unsicherheit tragen zu solchen Ansichten bei. Die Kontroversen im Detail werden in den Artikeln über Impfstoffe erörtert (MMR-Impfstoff, hexavalenter Impfstoff u. a.). Die Argumente der Impfgegner beziehen sich in der Regel auf einen oder mehrere der in den folgenden vier Abschnitten genannten Kritikpunkte.[27], [28]
Masernerkrankungen werden in der Schweiz seit Jahren zu einem bedeutenden Teil aus Regionen (Kanton Basel-Landschaft und Kanton Luzern) gemeldet, in welchen Anthroposophen und deren Einrichtungen aktiv sind; dazu geschehen diese Erkrankungen oft bei Patienten von impfkritischen Ärzten.[29] [30]
Viele Krankheiten sind in den Industrienationen durch Impfprogramme und gute Durchimpfung der Bevölkerung selten geworden. Auch Impfverweigerer werden dabei Nutznießer der hohen Populationsimmunität durch das Impfen. Vergessen oder verharmlost werden in der Folge die Konsequenzen von Infektionskrankheiten mit ihren Komplikationen, angefangen bei Entwicklungsschäden bis hin zum Tod.[31] Diese Risiken werden auch bei den so genannten Masernpartys unterschätzt. Nach herrschender Meinung in der Medizin gelten die empfohlenen Schutzimpfungen bei sachlicher Risikoabwägung als sicherer und verträglicher Schutz vor diesen Krankheiten.
Wirksamkeit
Impfgegner behaupten, dass ein Nachweis über die Wirksamkeit von Impfungen fehle, der wissenschaftlichen Kriterien standhalte. Bemängelt werden dabei unter anderem die angeblich fehlende Wirksamkeitsmessung einer Impfung mittels Antikörpertiter oder ungenügende Vergleiche zwischen Geimpften und Ungeimpften. Verlässliche Forschungsarbeiten und klinische Studien (u. a. auch für die Zulassung der Impfstoffe).[15] beweisen die direkte Wirkung der Impfungen auf die Infektionskrankheit, auch durch epidemiologische Daten wird dies belegt. Die Erkrankungszahlen von Infektionskrankheiten brechen in der Regel kurz nach Einführung der Impfungen ein. Beispielsweise wurden vor der Einführung der Masernimpfung in den USA im Jahr 1963 ungefähr 500.000 jährliche Masernerkrankungen mit 500 Toten erfasst (geschätzt wurden 3-4 Mio.). Wenige Jahre nach der Einführung wurde ein Rückgang der Erkrankungen um 98 % registriert [32]
Auch für den „Herdenschutz“ durch Impfungen gibt es deutliche Hinweise. So kann die Grippeimpfung des Personals in Senioren- und Pflegeheimen in Jahren mit einer starken Grippewelle die Sterblichkeit der Bewohner deutlich senken.[33]
Unerwünschte Wirkungen
Impfgegner argumentieren, dass es Krankheiten und Spätfolgen gebe, die als Nebenwirkungen von Impfungen oder anderen Inhaltsstoffen von Impfungen gesehen werden könnten. Als Spätfolgen von Impfungen wurden beispielsweise Allergien, Asthma oder plötzlichen Kindstod angeführt. Solche Aussagen wurden durch viele Studien entkräftet,[34][35][31] wobei diese neueren Ergebnisse oftmals von Impfgegnern ignoriert werden. Epidemiologische Vergleiche zeigen beispielsweise, dass Allergien erst nach der „Wende“ in der Bevölkerung der ehemaligen DDR, in der eine Impfpflicht bestanden hatte, signifikant zunahmen – zeitgleich mit einem Rückgang der durchgeführten Schutzimpfungen.[36]
Angeführt wird von Impfgegnern auch, dass Zulassungsstudien von Impfungen aufgrund ihrer beschränkten Größe nur einen Bruchteil dieser schweren Nebenwirkungen erfassen könnten und so Nebenwirkungen, die seltener als 1:500 auftreten, nicht ermittelt würden. Das Meldesystem des Infektionsschutzgesetzes sei nicht in der Lage, das tatsächliche Ausmaß der Impfkomplikationen in Deutschland zu erfassen; in Folge dessen werde das Verhältnis von Nutzen und Schaden falsch eingeschätzt.
Ebenso wie andere Medikamente müssen Impfstoffe vor ihrer Einführung ein komplexes Zulassungsverfahren durchlaufen.[36] Für diese Zulassung müssen vom Hersteller unterschiedliche Studien vorgelegt werden, welche die Wirksamkeit und Verträglichkeit belegen. Nach Einführung eines Impfstoffes muss den zuständigen Zulassungsbehörden periodisch in vorgeschriebenen Zeitabständen ein Bericht vorgelegt werden, der die aktuelle Datenlage zur Unbedenklichkeit – wie beispielsweise unabhängige Folgestudien von Universitätskliniken und anderen Forschungseinrichtungen oder Meldungen von Nebenwirkungen an die Gesundheitsbehörden – zusammenfasst.[37] Das Meldesystem ist dabei ein wichtiges Instrument für erste, möglichst zeitnahe Ermittlungen von möglichen Nebenwirkungen. Aufgrund dieses Verfahrens wurden beispielsweise Zweifel an der Langzeitwirkung der Hepatitis-B-Komponente des Sechsfachimpfstoffes Hexavac geäußert, so dass der Impfstoff vom Markt zurückgezogen wurde.[38]
Neutralität der Datenlage
Von Impfkritikern wird angeführt, dass sich ein Interessenkonflikt zwischen den Empfehlungen der Pharmaunternehmen und ihrem Profit hieraus ergibt. Aus diesem Interesse heraus würden die unterschiedlichen Gesundheits- und Zulassungsbehörden (z. B. das Robert-Koch-Institut in Deutschland, CDC in USA, etc.) und Wissenschaftler in diesem Feld beeinflusst werden, so dass nur mangelhafte neutrale Aufklärung geboten werden würde.[39]
Für die Zulassung von Impfungen müssen Studien vorgelegt werden, welche die Wirksamkeit und Verträglichkeit belegen und vom Antragsteller finanziert werden. Ausgeführt werden diese Studien aber in der Regel in unterschiedlichen Kliniken. Im Rahmen der Pharmakovigilanz finden weiterhin auch Studien statt, welche mit öffentlichen Mitteln finanziert werden.
Gegen den Vorwurf fehlender Neutralität und persönlicher Bereicherung wird erwidert, dass die Gesundheitsbehörden von Regierungen unterschiedlichster politischer Ausrichtung (z. B. auch die ehemaligen Ostblockstaaten) zu im Wesentlichen gleichen Empfehlungen gelangten.
Wirtschaftliche Interessen
Impfgegner unterstellen der Pharmaindustrie, hauptsächlich ihre wirtschaftlichen Interessen zu verfolgen. Auf der anderen Seite wird von manchen Impfbefürwortern angeführt, dass es auch Impfkritiker gibt, die mit ihrer Kritik ein wirtschaftliches Interesse verfolgen. Beispielsweise zahlte eine Anwaltskanzlei, welche Impfgegner vertrat, mehrere Millionen britische Pfund an Wissenschaftler, um einen Nachweis für Nebenwirkungen zu erhalten (siehe dazu den Artikel MMR-Impfstoff). [40] Auch wird mit impfgegnerischen Büchern, Seminaren und Beratungen gegen das Impfen sowie durch paramedizinische Behandlungen („Ausleiten“) von angeblichen Impfnebenwirkungen oder der Krankheiten ebenfalls Gewinn erzielt, wodurch auch von dieser Seite eine sachliche, neutrale Auseinandersetzung mit diesem Thema nicht zu erwarten ist. Da Heilpraktiker nicht impfen dürfen, und einige ärztliche Anhänger alternativmedizinischer Methoden nicht impfen wollen, ist eine Gewinnmitnahme aus Impfaktionen lediglich durch die Anwendung nocebobasierter Verfahren wie „Ausleiten“ möglich. Zudem wird natürlich durch die Behandlung der auftretenden Krankheiten weiterer Umsatz generiert, der durch die Prävention nicht möglich wäre. Umgekehrt ist hinsichtlich der Lukrativität die Reduktion vor allem chronischer und intensivpflichtiger Krankheitsfälle kein Gewinn für die Pharmaindustrie.
Impfmüdigkeit
Durch die sogenannte „Impfmüdigkeit“, d. h. die bewusste Ablehnung oder auch Vernachlässigung der empfohlenen Schutzimpfungen, treten manche Krankheiten wieder vermehrt auf. Eine weitere Ursache der Impfmüdigkeit liegt neben den oben dargestellten Gründen (Impfkritik) in der großen Wirksamkeit der Impfungen selbst begründet. Zahlreiche Krankheiten, die vor wenigen Generationen noch weit verbreitet und gefürchtet waren, haben heute ihren Schrecken verloren. Insbesondere werden häufiger die Termine zur Nachimpfung nicht wahrgenommen. Deshalb kommt es immer wieder zu lokalen Epidemien von Infektionskrankheiten, zum Beispiel in Nordrhein-Westfalen 2006 zu einer Masern-Epidemie mit über 2000 Erkrankten.[4]
Daher ist es erklärtes Ziel der Gesundheitsbehörden, die Grundimmunisierungen und Auffrischimpfungen flächendeckend durchzuführen, um den Impfschutz der Bevölkerung aufrechtzuerhalten.
Empfohlene Impfungen
Der Impfkalender der ständigen Impfkommission (STIKO), der einen Überblick über die in Deutschland empfohlenen Impfungen gibt, sieht wiederholte Impfungen ab dem Säuglingsalter vor: beginnend mit dem 3. Lebensmonat (9. Lebenswoche) bis zum 18. Lebensjahr sollen Kinder gegen verschiedene Krankheitserreger geimpft werden. Für die betreuenden Ärzte besteht die Pflicht, über Vor- und mögliche Nachteile der Impfung aufzuklären. Eine Impfung stellt – wie auch jede andere medizinische Behandlungsmaßnahme – juristisch gesehen eine Körperverletzung dar. Die Körperverletzung ist nur dann nicht rechtswidrig, wenn die Einwilligung des Behandelten oder der Eltern vorliegt. Die Aufklärung des Behandelten oder der Eltern ist die Grundlage dieser Einwilligung. Die Verantwortung der Eltern bezieht sich dabei in erster Linie darauf, ihr Kind vor schweren Krankheiten zu schützen, in zweiter jedoch auch auf die Gesellschaft. Seuchenartige Ausbrüche von Infektionskrankheiten können nur dann wirkungsvoll verhindert werden, wenn ein möglichst hoher Prozentsatz der Bevölkerung geimpft ist. Um dieses Ziel zu erreichen, sind je nach Krankheit und Wirksamkeit des Impfstoffs Durchimpfungsraten von ca. 90 % erforderlich. Näheres zur Berechnung dieser Durchimpfungsraten siehe Epidemiologie: Reproduktionsrate, Mathematische Modellierung der Epidemiologie. Eine Impfpflicht besteht in Deutschland nicht.
Die Empfehlungen der Ständigen Impfkommission sind in Deutschland Grundlage für die Festlegung der „öffentlich empfohlenen Impfungen“. Letztere werden durch die Gesundheitsbehörden der Bundesländer definitiv festgelegt. Falls durch eine öffentlich empfohlene Impfung ein bleibender Schaden entsteht (dann Impfschaden genannt - im Gegensatz zur Impfreaktion und Impfkomplikation), besteht ein Anspruch auf Entschädigung durch das Versorgungsamt. Übrigens: Seit 1. April 2007 ist der Kostenträger für alle Impfungen, die laut der Kommission empfohlen werden, die Krankenkasse. Der Patient braucht hierzu nichts zu zahlen. In der Schweiz erfolgt die Empfehlung durch das Bundesamt für Gesundheit und die Schweizerische Kommission für Impffragen. In Österreich wird der Impfplan vom Obersten Sanitätsrat (Impfausschuss) des Bundesministeriums für Gesundheit und Frauen herausgegeben.
Empfehlungen für Deutschland, Schweiz und Österreich
Folgende Impfungen werden derzeit von der Ständigen Impfkommission in Deutschland empfohlen.[41] Diese Empfehlungen entsprechen weitestgehend dem Impfplan der Schweiz.[42] und dem Impfplan von Österreich.[43]
Impfung gegen Empfehlung der STIKO Cholera nur im Ausnahmefall: auf Verlangen eines Ziel- oder Transitlandes bei Reisen Diphtherie Standard für Kinder ab 2 Monaten, Auffrischung für Erwachsene alle 10 Jahre FSME Exponierte zu Zecken in FSME-Risikogebieten (Anwohner, Forstarbeiter u. a.) Gebärmutterhalskrebs/ HPV Mädchen und junge Frauen vom 12. bis zum vollendeten 17. Lebensjahr Gelbfieber bei Reisen in gefährdete Gebiete (tropisches Afrika, Südamerika), teilweise sogar vorgeschrieben Haemophilus influenzae Typ b Standard für Kinder ab 2 Monaten
Personen mit anatomischer oder funktioneller AsplenieHepatitis A Risikogruppen
Gefährdetes Personal (Gesundheitsdienst, Forschung, Kanalisation u. a.)Hepatitis B Standard für Kinder ab 2 Monaten
Risikogruppen
Gefährdetes Personal in GesundheitsdienstInfluenza Personen über 60 Jahre
Personen mit geschwächtem Immunsystem
Personen mit chronischen ErkrankungenMasern Standard für Kinder ab 11 Monaten Meningokokken Standard für Kinder ab 12 Monaten
Personen mit geschwächtem Immunsystem
Gefährdetes Personal (Labor, Entwicklungszusammenarbeit u. a.)
Jugendliche mit Langzeitaufenthalt in gefährdeten LändernMumps Standard für Kinder ab 11 Monaten Keuchhusten Standard für Kinder ab 2 Monaten, Auffrischung mit 5 bis 6 Jahren, und zwischen dem 9. und 17. Lebensjahr.
Erwachsene mit möglichem Kontakt zu Neugeborenen und Säuglingen (Paare mit Kinderwunsch, werdende Eltern und Großeltern etc.)Pneumokokken Standard für Kinder ab 2 Monaten bis 2 Jahren
Personen über 60 Jahre
Personen mit geschwächtem ImmunsystemPoliomyelitis Standard für Kinder ab 2 Monaten / u. U. Auffrischung Röteln Standard für Kinder ab 11 Monaten Tetanus Standard für Kinder ab 2 Monaten, Auffrischung für Erwachsene alle 10 Jahre und ggf. im Verletzungsfall Tollwut Personen mit Umgang von Tieren in Gebieten mit Wildtiertollwut
(Tierärzte, Jäger, Forstpersonal u. a.)Tuberkulose derzeit nicht empfohlen Typhus Bei Reisen in Endemiegebiete Windpocken Standard für Kinder ab 11 Monaten
Seronegative Personen bei Indikation (Organtransplantation, Kinderwunsch bei Frauen u. a.)
Seronegatives Personal im GesundheitswesenSchwangerschaft und Stillzeit
Nach aktuellen Empfehlungen des in Deutschland dafür zuständigen Robert-Koch-Instituts sind Impfungen mit Lebendimpfstoffen ab drei Monaten vor einer und während der gesamten Schwangerschaft kontraindiziert. Dagegen können fällige Impfungen mit Totimpfstoffen den werdenden Müttern im zweiten und dritten Drittel der Schwangerschaft bedenkenlos verabreicht werden; im ersten Drittel sollten zum Ausschluss jeglichen Risikos für das Kind dagegen nur diejenigen Totstoff-Impfungen vorgenommen werden, die individuell dringend indiziert sind. In der anschließenden Stillzeit sind Impfungen generell ohne Beschränkungen möglich. [44]
Kombinationsimpfungen
Kombinationsimpfstoffe sind Impfstoffe, die unterschiedliche Komponenten gegen verschiedene Infektionskrankheiten in sich vereinigen und somit Schutz gegen diese Krankheiten mit einer Impfung gewährleisten können. Empfohlen werden Kombinationsimpfungen mit diesen Impfstoffen, weil sie die Handhabung vereinfachen, die Zahl der Injektionen sowie der Impftermine verringern und somit die Kosten senken sowie die Durchimpfungsrate der Bevölkerung verbessern. Die geringere Anzahl der Injektionen ist insbesondere für den Patienten, gerade bei Kindern, angenehmer. Nähere Informationen zu den einzelnen Mehrfachimpfstoffen können den jeweiligen Artikeln zu diesen Impfstoffen entnommen werden.
Der MMR-Impfstoff ist eine Kombinationslebendimpfung gegen Masern, Mumps und Röteln. Inzwischen ist auch ein MMRV-Impfstoff in Deutschland zugelassen, mit einer zusätzlichen Komponente gegen Varizellen (Windpocken).[45]
Im Oktober 2000 wurden erstmals auch hexavalente Impfstoffe in der Europäischen Union zugelassen, die gegen sechs Infektionskrankheiten schützen sollen: Kinderlähmung, Diphtherie, Tetanus, Keuchhusten, Haemophilus influenzae Typ B-Infektionen sowie Hepatitis B. Als Alternative bietet sich für Säuglinge die Fünffachimpfung mit gesonderter Immunisierung gegen Hepatitis B an. Dies bedeutet aber jeweils eine zusätzliche Injektion. Eine Infektion mit Hepatitis B ist bei Säuglingen zwar sehr selten, jedoch sind die Folgen schwerwiegend, so dass die Sechsfach-Impfung in Deutschland empfohlen wird und sich inzwischen durchsetzt.
Als weitere Kombinationen kennt man u. a. DTP-Impfstoffe gegen Diphtherie, Tetanus und Pertussis (Keuchhusten), DTP IPV-Impfstoffe gegen Diphtherie, Tetanus, Pertussis (Keuchhusten) und Poliomyelitis (Kinderlähmung) sowie einen Kombinationsimpfstoff gegen Hepatitis A und B.
Impfungen für Tiere
Auch viele Haustiere können und sollten nach herrschender Meinung geimpft werden. Die empfohlenen Impfungen werden vom Tierarzt verabreicht und ebenso wie beim Menschen in einem Impfpass dokumentiert. Im Gegensatz zu den Impfungen beim Menschen werden die meisten Impfungen bei Tieren unter die Haut (subkutan) - meist im Bereich der Flanken oder im Nackenbereich - verabreicht.
Die Impfung gegen Tollwut und der Nachweis im neuen EU-Heimtierausweis sind gesetzlich in praktisch allen europäischen Staaten für die Einreise von Hunden, Katzen und Frettchen erforderlich. Sie muss nach Vorschrift des Impfstoffherstellers wiederholt werden (1 bis 3 Jahre) und die letzte muss für die meisten Staaten mindestens 30 Tage zurückliegen. Nach Änderung der deutschen Tollwutimpfverordnung ist seit 2006 eine jährliche Auffrischung nicht mehr vorgeschrieben, wenn der Hersteller eine längere Frist angibt. Für Großbritannien, Irland, Norwegen und Schweden ist zudem eine Bestimmung des Antikörper-Titers notwendig. Aufgrund der hohen Impfdichte bei Haustieren spielen sie als Überträger der Tollwut in Mitteleuropa praktisch keine Rolle mehr.
Hunde
Haushunde werden zumeist gegen Staupe, Hepatitis contagiosa canis, Leptospirose (Stuttgarter Hundeseuche), Parvovirose (Katzenseuche des Hundes), Parainfluenza und Tollwut geimpft. Jüngere Untersuchungen zeigen, dass ein Impfschutz (mit Ausnahme Leptospirose) über drei Jahre und mehr bestehen kann, mittlerweile weisen viele Hersteller ihre Impfstoffe mit einer Wirkdauer von drei Jahren aus. Weniger verbreitet ist die Impfung gegen Lyme-Borreliose und die bakterielle Komponente des Zwingerhustens (Bordetella bronchiseptica). Nur im züchterischen Bereich spielen ferner Impfungen gegen das Welpensterben eine Rolle.
Die Impfung gegen Tollwut und deren Dokumentation im EU-Heimtierausweis ist bei Reisen zwingend erforderlich. In einigen Ländern (Vereinigtes Königreich, Irland, Norwegen) ist zusätzlich eine einmalige Titerbestimmung zum Nachweis eines ausreichenden Impfschutzes erforderlich. Kann bei Kontrollen eine gültige Impfung nicht anhand EU-Heimtierausweises nachgewiesen werden, wird die Einreise in das Zielland verwehrt. Gleiches kann auch bei der Einreise bei der Rückkehr nach Deutschland, Österreich oder der Schweiz passieren. Eine jährliche Auffrischungsimpfung für Tollwut ist (lt. EU-Verordnung (EG) Nr. 998/2003 für Reisen innerhalb der EU, außer den Sonderbestimmungen oben genannter Länder) nicht mehr erforderlich.
Katzen
Hauskatzen sollten gegen Katzenschnupfen, Panleukopenie (Katzenseuche), bei Freigängern auch gegen Tollwut geimpft werden. Eine Impfung gegen das Feline Leukosevirus (FeLV) empfiehlt sich nur bei bis zu 8 Jahre alten Freigänger-Katzen. Die Impfung gegen Feline Infektiöse Peritonitis (FIP) ist allenfalls bei negativem FeCV-Status angebracht und bietet keinen sicheren Schutz.
Für Katzen (hier vor allem bei der FeLV-Impfung) und in eingeschränktem Maße auch für Hunde ist das Auftreten vakzineassoziierter Tumore (Fibrosarkome) dokumentiert. Verantwortlich hierfür sind wahrscheinlich den Impfstoffen zugesetzte Wirkungsverstärker (Adjuvantien), auf die der Organismus mit Tumorbildung reagieren kann. Obwohl die Inzidenz dieser Nebenwirkung mit etwa 1:10000 im Bezug zum erreichten Schutz vor Erkrankungen vergleichsweise gering ist, werden Impfungen bei Katzen vorzugsweise im Bereich der Flanke empfohlen, um beim Auftreten dieses lokal aggressiven Tumors Raum zur chirurgischen Intervention zu lassen.[46]
Frettchen
Frettchen werden meist in Ermangelung für diese Tierart zugelassener Impfstoffe mittels Kombinationsimpfstoffen von Hunden vakziniert. Rechtlich ist diese Vorgehensweise problematisch, da bei strenger Auslegung des Arzneimittelrechts Hundeimpfstoffe nicht für Frettchen eingesetzt werden dürfen. In Deutschland gibt es für Frettchen zugelassene Impfstoffe gegen Staupe und Tollwut.
Kaninchen
Hauskaninchen können gegen Myxomatose und RHD (Chinaseuche) geimpft werden. Auch für den Schutz vor dem ansteckenden Kaninchenschnupfen (Rhinitis contagiosa) ist eine Impfung möglich, die jedoch nur in größeren Beständen sinnvoll ist.
Pferde
Für Pferde ist bei Teilnahme an Turnieren eine Impfung gegen Pferdeinfluenza vorgeschrieben. Impfungen gegen Wundstarrkrampf (Tetanus) und Tollwut werden als selbstverständlich erachtet. Zusätzlich wird eine Impfung gegen EHV-1 (Rhinopneumonitis, Virusabort) dringend empfohlen. Vereinzelt wird auch gegen Botulismus, Streptokokken und Fohlenlähme geimpft, sofern der Tierarzt dies für das entsprechende Tier für sinnvoll erachtet.
Nutztiere
Auch Nutztiere wie Schweine, Rinder oder Schafe können gegen diverse Krankheiten geimpft werden. Dies führt laut Hersteller der Impfstoffe in der Folge zu einer verbesserten Mastleistung bzw. höheren Milchertrag und senkt gleichzeitig den Einsatz von Antibiotika.
Für bestimmte Tierseuchen kann die Impfung nach dem Tierseuchengesetz auch staatlich angeordnet werden. Die Kosten für diese Impfungen werden auch von den Tierseuchenkassen ersetzt, für einige Impfungen besteht in Hinblick auf die Sanierung der Bestände eine Teilerstattung der Kosten.
Dagegen wurde die prophylaktische Impfung gegen die Maul- und Klauenseuche (MKS), die bis dahin in Deutschland durchgeführt wurde, im Jahr 1991 in Europa durch die EU verboten. Statt dessen müssen bei Auftreten von MKS alle Klauentiere des betroffenen Bestandes unter strengen Sicherheitsmaßnahmen getötet und unschädlich beseitigt werden. Für Notfälle ist jedoch auf der Insel Riems eine Impfstoffbank eingerichtet worden. Das Verbot der MKS-Impfung war insbesondere politisch motiviert (Exportfähigkeit des Fleischs u. a.) und ist sehr umstritten, seit im Jahr 2001 in Großbritannien über 4 Millionen Tiere gekeult wurden.
Impfungen, die staatlich angeordnet werden können und von der Tierseuchenkasse kostenerstattet werden:
- Rind: Bovines Herpesvirus 1-Infektion, Rauschbrand
- Schwein: Aujeszkysche Krankheit
Eine Teilerstattung der Kosten gibt es für Impfungen gegen Bovine Virusdiarrhoe/Mucosal Disease der Rinder (BVD/MD).
Geflügel
Gesetzlich sind in Deutschland beim Geflügel Impfungen gegen die Newcastle-Krankheit (Geflügelpest-Verordnung) und in Beständen mit mehr als 250 Tieren gegen die Salmonellose (Hühner-Salmonellen-Verordnung, § 2) vorgeschrieben. Sinnvolle Impfungen sind außerdem die gegen Marek-Krankheit, Infektiöse Laryngotracheitis, Infektiöse Bronchitis, Aviäre Encephalomyelitis und Vogelpocken.[47]
Einzelnachweise
- ↑ Sudhoffs Archiv. Zs. f. Wissenschaftsgeschichte, Band 90, Heft 2, 2006, S. 219-232.
- ↑ WHO: Poliomyelitis in Namibia. Disease Outbreak News, 6. Juni 2006
- ↑ PM Oostvogel et al.: Poliomyelitis outbreak in an unvaccinated community in The Netherlands, 1992-93. Lancet. 1994; 344(8923):665-70 PMID 7915354
- ↑ a b Robert Koch-Institut: Masern im Jahr 2005 und Ausbrüche in Baden-Württemberg und Nordrhein-Westfalen in der ersten Hälfte des Jahres 2006. Epidemiologisches Bulletin 7. Juli 2006 /Nr. 27 PDF
- ↑ Robert-Koch-Institut - SurvStat@RKI, Datenstand 4. Oktober 2006
- ↑ WHO vaccine-preventable diseases - Global Summary 2004 der WHO, PDF
- ↑ Robert-Koch-Institut: Impfpräventable Krankheiten in Deutschland bis zum Jahr 2000. In: Epidemiologisches Bulletin 7/2002. PDF
- ↑ Robert-Koch-Institut: Zum Auftreten von Pertussis in den neuen Bundesländern. In: Epidemiologisches Bulletin 23/2005. PDF
- ↑ „Pneumokokkenimpfung: Weniger Pneumonie-Hospitalisierungen und weniger Otitis media“. Deutsches Ärzteblatt. 10. April 2007
- ↑ „Rotavirus-Infektionen: Orale Impfstoffe bieten umfassenden Schutz“ Deutsches Ärzteblatt, 6. Oktober 2006
- ↑ USA: Zulassung des ersten Impfstoffes gegen das Zervixkarzinom Deutsches Ärzteblatt, 9. Juni 2006
- ↑ Nasenspray mit Grippevakzine schützt Kinder gut Ärzte Zeitung, 16. Februar 2007
- ↑ Graves P, Gelband H.: vaccines for preventing malaria. Cochrane Database Syst Rev. 2003;(1):CD000129. Review. PMID 12535387
- ↑ WHO-Initiative for Vaccine Research: New Vaccines against Infectious Diseases: Research and Development Status. Feb. 2006
- ↑ a b Center of Disease Control: Epidemiology & Prevention of Vaccine-Preventable Diseases - „The Pink Book“, 9te Edition, Public Health Foundation. Link
- ↑ Mehr Nutzen als Kosten, Ärztliche Praxis, 5. August 2008, S. 6
- ↑ A.F. Ochsenbein et al. Protective long-term antibody memory by antigen-driven and T help-dependent differentiation of long-lived memory B cells to short-lived plasma cells independent of secondary lymphoid organs. Proc Natl Acad Sci U S A. 2000 Nov 21;97(24):13263-8. PMID 11069289
- ↑ I. Davidkin et al. Persistence of measles, mumps, and rubella antibodies in an MMR-vaccinated cohort: a 20-year follow-up. J Infect Dis. 2008 Apr 1;197(7):950-6. PMID 18419470
- ↑ D.D. Taub et al. Immunity from smallpox vaccine persists for decades: a longitudinal study. Am J Med. 2008 Dec;121(12):1058-64. PMID 19028201
- ↑ A.M. Wendelboe et al. Duration of immunity against pertussis after natural infection or vaccination. Pediatr Infect Dis J. 2005 May;24(5 Suppl):S58-61. PMID 15876927
- ↑ R.T. Chen: Vaccine risks: real percieved and unknown. Vaccine 17/1999. S. 41–46
- ↑ Robert-Koch-Institut: Masern – RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte Stand: 25. August 2006
- ↑ Meldeverpflichtung
- ↑ B. Keller-Stanislawski et al.: Verdachtsfälle von Impfkomplikationen nach dem IfSG und Verdachtsfälle von Nebenwirkungen nach dem Arzneimittelgesetz vom 1. Januar 2001 bis zum 31. Dezember 2003. Bundesgesundheitsbl. 47/2004. S. 1151–1164 PDF
- ↑ C. Meyer, S. Reiter: Impfgegner und Impfskeptiker - Geschichte, Hintergründe, Thesen, Umgang. Bundesgesundheitsbl. 47, 2004. S.1182–1188 PDF
- ↑ Ärztezeitung vom 3. Juni 2008 Viele Hebammen tun sich schwer mit Impfungen
- ↑ Argumente von Impfgegnern. Univ. Prof. Dr. Werner Zenz, Universitätsklinik für Kinder- und Jugendheilkunde (Graz)
- ↑ "Schutzimpfungen – 20 Einwände und Antworten des Robert Koch-Instituts und des Paul-Ehrlich-Instituts", Stand: 10. Mai 2007
- ↑ Viele entscheiden sich bewusst, nicht zu impfen
- ↑ BAG, Neue Masernausbrüche in der Schweiz und ein Todesfall, 4. Februar 2009
- ↑ a b U. Heininger: Risiken von Infektionskrankheiten und der Nutzen von Impfungen. Bundesgesundheitsbl. 47/2004. S. 1129–1135 PDF
- ↑ RT Perry, NA Halsey: The clinical significance of measles: a review. J Infect Dis. 2004 May 1;189 Suppl 1:S4-16 PMID 15106083
- ↑ www.deutsches-aerzteblatt.de: Pflegeheime: Grippeimpfung des Personals senkt Sterblichkeit der Bewohner, 1. Dezember 2006
- ↑ S. Koppen et al.: No epidemiological evidence for infant vaccinations to cause allergic disease. In: Vaccine 25-26/2004. S. 3375-3385 PMID 15308362
- ↑ H.P. Roost et al.: Influence of MMR-vaccinations and diseases on atopic sensitization and allergic symptoms in Swiss schoolchildren. In: Pediatr Allergy Immunol 5/2004. S. 401-407. PMID 15482514
- ↑ a b B. Schneeweiß, M. Pfleiderer, B. Keller-Stanislawski: Impfsicherheit heute Dtsch Ärztebl 2008;105(34-35):590-5 DOI 10.3238/arztebl.2008.0590
- ↑ Artikel 104 Absatz 6 der Richtlinie 2001/83/EG, umgesetzt durch § 63b AMG
- ↑ Ruhen der Zulassung für den Sechsfachimpfstoff Hexavac
- ↑ Vgl.: Sabine Rieser: Ständige Impfkommission: Unter Anwendungsbeobachtung. In: Dtsch Arztebl 2007; 104(49): A-3361. Text online hier einsehbar, zuletzt abgerufen am 26. Januar 2009.
- ↑ H. Kaulen: Artikel in der FAZ, 8. Januar 2007
- ↑ Impfempfehlungen der Ständigen Impfkommission am Robert-Koch-Institut, Stand Juli 2008
- ↑ Impfplan der Schweiz
- ↑ Impfplan von Österreich, Stand 2009
- ↑ FAQ des Robert-Koch-Instituts: Kann in der Schwangerschaft geimpft werden? Sind Impfungen in der Stillzeit möglich? Stand: 21. September 2005
- ↑ MMRV-Zulassung in Deutschland. Ärzte Zeitung, 28. Juli 2006
- ↑ Wiedmann, K.: Klinische Phase-I Studie zur neoadjuvanten immunstimulierenden Therapie des felinen Fibrosarkoms mit Interleukin-2 und Interferon gamma. Vet.-med.Diss, München 2005, 5-7 [1]
- ↑ Anne Vits et al.: Tierseuchenrechtliche Hinweise zu Impfungen in Klein- und Hobby-Geflügelbeständen. Lohmann Information 3/2005, Seite 1-2.
Siehe auch
Literatur
- Ulrich Heininger: Handbuch Kinderimpfung. Die kompetente Entscheidungshilfe für Eltern. Hugendubel Verlag, Kreuzlingen 2004, ISBN 978-3-7205-2496-4.
- Gabi Hoffbauer: Der kritische Impfratgeber. Droemer Knaur Verlag, München 2004, ISBN 978-3-426-66902-0.
- Volker Klippert, Ulrike Röper, Roland J. Riedl-Seifert: Impfen und Recht. Zuckschwerdt Verlag, Germering 2003, ISBN 978-3-88603-826-8.
- C. Meyer, S. Reiter: Impfgegner und Impfskeptiker. In: Bundesgesundheitsbl - Gesundheitsforsch - Gesundheitsschutz. (2004) 47:1182–1188. doi:10.1007/s00103-004-0953-x. Text hier online einsehbar, zuletzt abgerufen am 23. Januar 2009
- Kenneth Murphy: Janeway's Immunobiology. 7. Auflage. Garland Science, London 2007, ISBN 978-0-8153-4123-9 (5. Auflage online, zuletzt eingesehen am 12. Mai 2008).
- Ute Quast, Sigrid Ley: Schutzimpfungen im Dialog. 2. Auflage. Verlag im Kilian, Marburg 1999, ISBN 978-3-932091-41-4.
- Johannes-Peter Rupp (Hrsg.): Hundert Jahre Impfgesetz. Ausstellungskatalog. Universitätsbibliothek, Gießen 1974 (Digitalisat, 1,03 MB).
- Heinz-J. Schmitt: Impfungen für Kinder. Großer Schutz für kleine Schätze. Verlag im Kilian, Marburg 2000, ISBN 978-3-932091-43-8.
- Schneeweiß, Burkhard; Pfleiderer, Michael; Keller-Stanislawski, Brigitte: „Impfsicherheit heute.“ Dtsch Arztebl 2008; 105(34-35): S. 590-5 Artikel
- Heinz Spiess, Ulrich Heininger (Hrsg.): Impfkompendium. 6. Auflage. Thieme Verlag, Stuttgart und New York 2005, ISBN 978-3-13-498906-9.
- Reiner Thomssen: Schutzimpfungen. Grundlagen, Vorteile, Risiken. C.H.Beck Verlag, München 2001, ISBN 978-3-406-44775-4.
- Manfred Vasold: Die letzte große Pockenepidemie in Deutschland - 200 Jahre Impfung gegen Pocken. In: Naturwissenschaftliche Rundschau. 60, Nr. 4, 2007, ISSN 0028-1050, S. 183–187.
- G. Weigand: Impfen schützt. Ärztlicher Ratgeber für Fernreisende. J. Fink Verlag GmbH & Co. KG, Ostfildern 2001, ISBN 3-7718-1075-2.
Weblinks
- Robert-Koch-Institut
- Schutzimpfungen – 20 Einwände und Antworten des Robert-Koch-Instituts und des Paul-Ehrlich-Instituts
- RKI-Mitteilung über tatsächliche und wissenschaftlich widerlegte Nebenwirkungen der einzelnen Impfstoffe, PDF
- kindergesundheit-info. de Impfung, Infektionskrankheiten, Immunisierung, Impfstoffe, Impfreaktionen, Impfkalender: Das unabhängige Informationsangebot der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
- Impfung beim Deutschen Grünen Kreuz
- Das 'Pink Book' vom amerikanischen Center for Disease Control (CDC) - Das Standardwerk für Impfungen (engl.)
- Infos zu Impfungen bei Kindern
- Empfehlungen zu Reiseimpfungen der Deutschen Gesellschaft für Tropenmedizin und Internationale Gesundheit e. V.
- Hintergrundinformationen zu Infektionskrankheiten und Impfungen
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.







