- Heparinisierung
-
Strukturformel 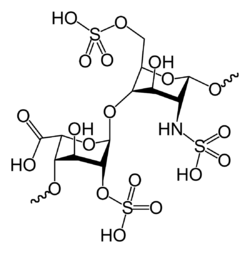
Allgemeines Freiname Heparin Andere Namen - Glucuronsäure-O- sulfatmucopolysaccharid
Summenformel unspezifisch CAS-Nummer 9005-49-6 PubChem 772 ATC-Code DrugBank DB01109 Kurzbeschreibung weißes bis graues, amorphes und hygroskopisches Pulver (Heparin-Natrium) [1] Arzneistoffangaben Wirkstoffklasse Wirkmechanismus Fertigpräparate - Liquemin 5000 I.E.® (CH)
- Heparin-Natrium-ratiopharm® (D)
- Aponova Heparin® (A)
Verschreibungspflichtig: ja (Parenteralia) Eigenschaften Molare Masse 6–30 kDa Löslichkeit leicht löslich in Wasser und Salzlösung, praktisch unlöslich in Ethanol, Aceton, Benzol und Diethylether (Heparin-Natrium) [1]
Sicherheitshinweise Gefahrstoffkennzeichnung [2]
Xn
Gesundheits-
schädlichR- und S-Sätze R: 36/37/38-42/43 S: 22-24-26-36/37 Bitte beachten Sie die eingeschränkte Gültigkeit der Gefahrstoffkennzeichnung bei Arzneimitteln LD50 Soweit möglich und gebräuchlich, werden SI-Einheiten verwendet. Wenn nicht anders vermerkt, gelten die angegebenen Daten bei Standardbedingungen. Heparine sind therapeutisch eingesetzte Substanzen zur Blutgerinnungshemmung.[4] Chemisch gesehen handelt es sich um Polysaccharide (Glykosaminoglykane), bestehend aus einer variablen Anzahl von Aminozuckern mit einer molaren Masse zwischen 4.000 und 40.000 (Häufigkeitsgipfel etwa 15.000). Natürliche Heparine werden am ergiebigsten aus Dünndarmmukosa vom Schwein oder aus Rinderlungen extrahiert.[5] Heparin wird nicht aus dem Magen-Darm-Trakt resorbiert und muss deshalb parenteral appliziert werden.
Die gerinnungshemmende Wirkung beruht darauf, dass im Blut Antithrombin III zirkuliert, ein Enzym, das aktivierte Gerinnungsfaktoren wie Thrombin hemmt. Heparin bindet nun an Antithrombin III, was die von diesem katalysierte Reaktion etwa 1000-fach schneller ablaufen lässt.
Neben den unfraktionierten Heparinen werden auch noch niedermolekulare, fraktionierte Heparine angewendet, die kürzere Ketten aufweisen (molar Masse um 5.000) und die sich in der Wirkung insofern unterscheiden, welche Gerinnungsfaktoren sie hemmen.[6]
Heparin wird angewandt zur Prophylaxe und Therapie von Thrombosen. Seine Dosis wird nicht in Gramm angegeben, sondern in Internationalen Einheiten (IE): Eine Einheit verhindert die Gerinnung von 1 ml citrathaltigen Plasmas nach Zugabe von CaCl2 bei 37°C über eine Stunde.
Als unerwünschte Nebenwirkungen treten auf:
- überschießende Blutungsneigung (Antidot in diesem Fall Protamin)
- erhöhtes Plasma-Kalium
- erhöhte Leberenzyme (GOT, GPT, GGT)
- wesentlich seltener heparininduzierte Thrombozytopenie HIT-Typ I und HIT-Typ II
- Allergische Reaktionen.
Heparin kann auch eingesetzt werden, um das Gerinnen von Blutproben zu vermeiden.
Inhaltsverzeichnis
Struktur
Heparine sind variabel veresterte Glycosaminoglycane, bestehend aus jeweils abwechselnden Folgen von D-Glucosamin und einer Uronsäure (D-Glucuronsäure oder L-Iduronsäure).[6] Ab einer Kettenlänge von fünf Monosacchariden (drei D-Glucosamine und zwei Uronsäuren) sind sie gerinnungshemmend. Den Kettenbausteinen entsprechend besitzen sie viele negative Ladungen, über welche sie auch an Antithrombin III koppeln. Heparine mit Kettenlängen von 5 bis 17 werden als niedermolekulare Heparine (NMH), mit Kettenlängen ab 18 als unfraktionierte Heparine (UFH) bezeichnet.
Biosynthese
Heparin wird primär nicht im Bindegewebe gebildet, sondern fast nur in Mastzellen.
Wirkungsmechanismus
Sowohl NMH als auch UFH binden Antithrombine, vor allem Antithrombin III (AT III). Der daraus resultierende Komplex wird Sofortinhibitor genannt und beschleunigt die Inaktivierung von aktivierten Gerinnungsfaktoren um das 1000-fache. NMH inaktiviert vornehmlich den Prothrombinasekomplex, bestehend aus aktiviertem Faktor X (Stuart Prower Faktor), aktiviertem Faktor V (Proakzelerin), Calciumionen und Phospholipiden. UFH inaktiviert neben dem Prothrombinasekomplex auch den aktivierten Faktor II = Thrombin. Insofern erklärt sich die schneller gerinnungshemmende Wirkung von UFH gegenüber NMH.
Des Weiteren werden die Faktoren IX (Antihämophilie Faktor B bzw Christmas Faktor), XI (Rosenthal Faktor), XII (Hagemann Faktor) und Kallikrein inaktiviert. Ein weiterer Wirkmechanismus besteht darin, dass das Polyanion Heparin Ca-Ionen bindet, die Verminderung von Ca-Ionen ist gerinnungshemmend.
Pharmakokinetik
Heparin wird intravenös, subkutan oder perkutan verabreicht. Bei subkutaner Gabe von UFH resultiert eine 30-%-ige Bioverfügbarkeit. Bei intravenöser Applikation kommt es initial zu einer schnellen Elimination von 40 % des injizierten UFH (schnell ablaufender Sättigungsprozess aufgrund der vielen negativen Ladungen bindet UFH am Endothel und an Makrophagen sowie an Plasmaproteine) mit einer Halbwertszeit von 5–15 Minuten, welche dann in eine langsamere Elimination mit einer HWZ von 60–90 Minuten mündet (renale Elimination über glomeruläre Filtration und tubuläre Sekretion). Erst wenn alle Bindungsstellen abgesättigt sind, wird die Dosis-Wirkungs-Beziehung linear und der therapeutisch wirksame Spiegel erreicht. UFH ist nicht plazentagängig und tritt nicht in die Muttermilch ein, es kann somit in der Schwangerschaft und Stillzeit eingesetzt werden.
NMH weisen eine geringere Affinität zu Plasmaproteinen, vaskulären Matrixproteinen, Makrophagen, Thrombozyten und Endothelzellen auf. Daraus erklärt sich eine bessere Bioverfügbarkeit, die längere Eliminationshalbwertszeit und die ausschließlich renale Clearance der NMH. Nach subkutaner Injektion ergibt sich eine 90 % + Bioverfügbarkeit. NMH ist nicht plazentagängig, ein Übertritt in die Muttermilch ist nicht bekannt.
Indikationen
UFH ist unter anderem indiziert:
- Prophylaxe peri- und postoperativer Thrombosen
- Therapie der tiefen Venenthrombose und der Lungenembolie
- Therapie arterieller Embolien
- Antikoagulans bei extrakorporaler Zirkulation (z. B. Dialyse)
- unter besonderen Gesichtspunkten:
- zur Therapie der DIC (=disseminierte intravasale Coagulation)
- zur Begleittherapie der Thrombolyse
- zur Therapie des akuten Myokardinfarktes
NMH ist unter anderem angezeigt:
- zur peri- und postoperativen Prophylaxe von venösen Thrombosen
- Therapie der tiefen Venenthrombose
- Therapie der nicht massiven Lungenembolie
- Thromboseprophylaxe bei instabiler Angina Pectoris sowie teilweise beim Akuten Koronarsyndrom
- Antikoagulans bei der Hämodialyse
Ferner wird Heparin in Form eines sogenannten Heparinblocks zum Offenhalten von Gefäßkathetern verwendet. Die Zuleitung wird dazu mit heparinisierter NaCl-Lösung gespült, so dass darin keine Koagulation stattfinden kann.
Anmerkung: in Deutschland besteht für viele NMH noch keine Zulassung für jede dieser Indikationen.
Kontraindikationen
Eine kritische Nutzen/Risiko-Analyse und sorgfältige laboranalytische Überwachung des Patienten sind notwendig. Der Begriff "Kontraindikation" ist in diesem Rahmen relativ zu sehen.
- therapieresistente arterielle Hypertonie und Retinopathie
- Leber- und Nierenerkrankungen mit eingeschränkter Funktion, akute Pankreatitis
- schwere Stoffwechselerkrankungen wie Diabetes mellitus
- fortgeschrittenes Malignom
- fortgeschrittenes Alter (mit erhöhter Morbidität)
- Überempfindlichkeit oder vorausgegangene HIT II
hochdosiert:
- bestehende oder drohende innere Blutungen
- Punktion an Arterien und parenchymatösen Organen, intramuskuläre Injektionen (<7 Tage)
- frische Operationen (Abhängig von Dauer und Art des Eingriffs)
- bakterielle Endokarditis
- Mitralklappenfehler mit Vorhofflimmern
Unerwünschte Wirkungen
- Blutungsgefahr (wie bei allen Antikoagulantien)
- das Blutungsrisiko ist sorgfältig abzuwägen. Es ist bei NMH nicht wesentlich geringer als bei UFH
- → Gabe des Antidots Protamin (basisches argininreiches Protein vom Lachs – ein Polykation → bindet somit an das Polyanion Heparin, UFH und NMH)
- Osteoporose und Spontanfrakturen nach längerer Behandlung (bei NMH seltener)
- für die Fortsetzung der antikoagulatorischen Therapie sind Cumarine in Erwägung zu ziehen
- in seltenen Fällen reversibler Haarausfall, und allergische Reaktionen:
- Urticaria, Rhinitis, Tränenfluß, Fieber, Bronchospasmus und Blutdruckabfall
- Heparin-induzierte Thrombozytopenie HIT (= durch Heparin hervorgerufener Blutplättchenmangel)
- Da Heparin aus Schweinen gewonnen wird, können pathogene Kontaminationen (Verunreinigungen) den Patienten gefährden. Aus diesem Grund mussten 2008 bestimmte Chargen zurückgenommen werden [7]
Kontrolle
Damit weder zu viel (Gefahr der Blutung) noch zu wenig (Gefahr der Thrombose) Heparin gegeben wird, sollte bei dem Patienten die PTT (Partial Thromboplastin Time, partielle Thromboplastinzeit) bestimmt werden.
Niedermolekulares Heparin muss normalerweise nicht kontrolliert werden - ein wichtiger Vorteil für den Patienten. Bei Bedarf kann aber die richtige Dosierung durch Messung der Anti-Xa-Aktivität bestimmt werden. Dabei muss die Messung vier Stunden nach der subcutanten Injektion erfolgen, um standardisierte Bedingungen zu schaffen.[8]
Siehe auch
Einzelnachweise
- ↑ a b Thieme Chemistry (Hrsg.): RÖMPP Online - Version 3.1. Georg Thieme Verlag KG, Stuttgart 2008.
- ↑ Sicherheitsdatenblatt für Heparin-Natrium Carl-Roth 14. Juni 2008
- ↑ Heparin bei ChemIDplus
- ↑ AOK.de: Therapien: Heparinisierung
- ↑ Aktories, Förstermann, Hofmann, Starke: Allgemeine und spezielle Pharmakologie und Toxikologie. 9.Auflage, Urban&Fischer, S. 531
- ↑ a b Wissenschaft-Online-Lexika: Eintrag zu Heparin im Lexikon der Biochemie, abgerufen am 30. März 2009
- ↑ Meldung in Focus online vom 7. März 2008
- ↑ Meldung in med4you.at vom 6. Februar 2009
Weiterführende Literatur
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.
