- Hodgkin Syndrom
-
Klassifikation nach ICD-10 C81.0 Lymphozytenreiche Form C81.1 Nodulär-sklerosierende Form C81.2 Gemischtzellige Form C81.3 Lymphozytenarme Form C81.7 Sonstige Form C81.9 nicht näher bezeichnet ICD-10 online (WHO-Version 2006) Das Hodgkin-Lymphom (syn.: Morbus Hodgkin oder Lymphogranulomatose, engl. Hodgkin's disease, abgekürzt HD) ist ein bösartiger Tumor des Lymphsystems. Die Erkrankung macht sich durch schmerzlose Schwellungen von Lymphknoten bemerkbar, begleitend können Nachtschweiß, Fieber und Gewichtsabnahme (B-Symptomatik) auftreten. Im mikroskopischen Gewebebild ist das Hodgkin-Lymphom durch das Vorkommen einer besonderen Zellart (Sternberg-Reed-Zellen) gekennzeichnet, wodurch es sich von den Non-Hodgkin-Lymphomen abgrenzt. Die Behandlung erfolgt mit standardisierten Therapieschemata durch eine Kombination aus Chemotherapie und Bestrahlung. Die Heilungsaussichten sind vor allem bei Kindern gut bis sehr gut. Die Krankheit wurde nach dem englischen Arzt Thomas Hodgkin benannt, der sie 1832 zum ersten Mal beschrieb.
Inhaltsverzeichnis
Epidemiologie
Die Häufigkeit der jährlichen Neuerkrankungen (Inzidenz) des Morbus Hodgkin beträgt 2 bis 4 Erkrankungen pro 100.000 Personen, das Verhältnis von Männern zu Frauen liegt bei 3:2. In den Industrieländern findet man zwei Krankheitsgipfel in der Altersverteilung, einen größeren im dritten und einen etwas kleineren im siebten Lebensjahrzehnt, während in Entwicklungsländern typischerweise der erste Krankheitsgipfel in das frühe Kindheitsalter verschoben ist. In den industrialisierten Ländern (Europa, Nordamerika) ist eine leicht rückläufige Neuerkrankungsrate zu beobachten.
Bei Kindern und Jugendlichen in Deutschland tritt der Morbus Hodgkin mit einer Häufigkeit von 0,7 Fällen pro 100.000 Kindern und Jugendlichen im Alter bis 14 Jahren auf.[1] Im Vergleich hierzu liegt die entsprechende weltweite Rate bei 0,6 Fällen pro 100.000. Das Verhältnis Jungen zu Mädchen ist dabei analog zum Erwachsenenalter. Das mittlere Erkrankungsalter liegt bei 12 Jahren und 6 Monaten, der Altersgipfel liegt in der Altersgruppe von 10-14 Jahren. Kinder unter 4 Jahren sind selten vom Morbus Hodgkin betroffen, dabei übersteigt die Anzahl der erkrankten Jungen in dieser Altersgruppe die der Mädchen um ein Vielfaches.
Ursache
Die Ätiologie (Ursache) des Morbus Hodgkin ist noch nicht hinreichend geklärt. In der Vergangenheit wurden viele Krankheitsauslöser diskutiert. Eine Entstehung durch das onkogene (krebsauslösende) Epstein-Barr-Virus (EBV) wird vermutet, da das Risiko, einen Morbus Hodgkin zu entwickeln, nach einem vorausgegangenen Pfeiffer-Drüsenfieber (infektiöse Mononukleose), das durch das EBV verursacht wird, erhöht ist. Bei 50 % der Erkrankten in den industrialisierten Ländern lässt sich das Epstein-Barr-Virus in den Lymphomzellen nachweisen, in Entwicklungsländern beträgt diese Rate über 90 %. Umgekehrt infiziert sich nahezu jeder Mensch irgendwann im Laufe seines Lebens mit dem EBV, im 30. Lebensjahr liegt die Durchseuchungsrate bei über 95 %.
Störungen des Immunsystems kommen bei der Entstehung des Morbus Hodgkin eine bedeutende Rolle zu. Im Rahmen des zunehmenden Einsatzes immunsuppressiver (immunsystemunterdrückender) Therapien - beispielsweise nach Transplantationen von Organen, Knochenmark oder Blutstammzellen - wird ein vermehrtes Auftreten des Morbus Hodgkin berichtet.[2][3]
Ende 2005 wurden in verschiedenen Arbeiten molekulare Mechanismen zur Pathogenese vorgeschlagen. Mathas et al. identifizierten eine Störung des Transkripitionsfaktors E2A als mögliche Ursache einer Fehldifferenzierung der B-Lymphozyten.[4] Eine andere Gruppe publizierte die Degradierung des Tumorsuppressorgens Rb durch das latente Antigen 3C des Epstein-Barr-Virus in verschiedenen Tumoren.[5]
Pathologie
_CD30_immunostain.jpg)
_mixed_cellulary_type.jpg)
immunhistochemische Färbung (CD30) HE-Färbung histologische Schnitte eines befallenen Lymphknoten (gemischtzellige Form). Die prominenten Zellen mit mehreren, hellen Kernen mit deutlichen Nukleoli sind Sternberg-Reed-Zellen Kennzeichnend für die histologische (feingewebliche) Diagnose eines Morbus Hodgkin sind die einkernigen Hodgkin-Zellen sowie die mehrkernigen Sternberg-Reed-Riesenzellen, oft auch als Hodgkin-Reed-Sternberg-(HRS-)Zellen bezeichnet. Diese stammen von den B-Lymphozyten (weißen Blutzellen) aus den Keimzentren der Lymphknoten ab.[6] Sie sind die eigentlichen maligne (bösartig) wachsenden Zellen des Hodgkin-Lymphoms und vermehren sich monoklonal (von einer Zelle abstammend). Typisch für Sternberg-Reed-Zellen ist dabei die Größe der Zelle von über 20 µm mit mehreren hellen Kernen, die jeweils große, eosinophile Nucleoli enthalten. Sie machen jedoch nur etwa ein Prozent des Lymphoms aus, der Rest wird durch reaktive Zellbeteiligung von CD-4-positiven Lymphozyten, Monozyten, eosinophilen Granulozyten sowie Fibroblasten gebildet, wodurch sich ein „buntes“ zytologisches Bild ergibt.
Die WHO unterscheidet in ihrer Klassifikation vier histologische Typen des so genannten klassischen Hodgkin-Lymphoms von einer weiteren Form, dem lymphozytenprädominanten Lymphom. Die klassische Form ist durch die immunohistochemisch nachweisbaren Oberflächenmerkmale CD30 sowie teilweise CD15 gekennzeichnet. Die vier unterschiedlichen Typen sind im einzelnen:
- nodulär-sklerosierende Form (60–80 % der Fälle): Typisch für diese häufigste Form des Hodgkin-Lymphoms sind knotige Infiltrate und Kollagennarben. Die bei diesem Typ beobachteten Lakunärzellen mit großem, gelappten Kern sind eine Unterart der HRS-Zellen. Betroffen sind häufig junge weibliche Patienten vor allem bei mediastinalem und supraklavikulärem Befall.
- gemischtzellige Form (15 % der Fälle): Bei über 50 Jahre alten Patienten ist dies die häufigste Form des Hodgkin-Lymphoms, wobei Männer häufiger als Frauen betroffen sind. Ein zervikales, aber auch ein abdominelles Vorkommen ist typisch. Histologisch zeigt sich ein buntes Bild mit vielen HRS-Zellen.
- lymphozytenreiche Form (3–4 % der Fälle): Diese Form tritt meistens als zervikaler oder axillärer Lymphknotenbefall auf und kommt gehäuft bei männlichen Patienten um das 30. Lebensjahr vor. Histologisch dominieren B-Lymphozyten.
- lymphozytenarme Form (1–2 % der Fälle): Diese seltene Form ist typisch für Patienten im hohen Alter und manifestiert sich oft im Bauchraum (Abdomen). Im Zellbild zeigen sich wenige Lymphozyten und atypische HRS-Zellen mit Mitosen.
Bei den heutigen Therapiemöglichkeiten unterscheiden sich die einzelnen Formen des klassischen Hodgkin-Lymphoms kaum in der Prognose.
Den klassischen Formen steht das lymphozytenprädominante Hodgkin-Lymphom (Abkürzung: LPHD, frühere Bezeichnung: noduläres Paragranulom) gegenüber, typischerweise CD30- und CD15-negativ, dafür positiv für den B-Zell-Marker CD20. Die eigentlichen Tumorzellen dieses Typs sind lymphozytische und/oder histiozytische Zellen (L&H-Zellen), die große Ähnlichkeit mit den Hodgkin- und Sternberg-Reed-Zellen des klassischen Hodgkin-Lymphoms aufweisen können. Eine Besonderheit sind Popcorn-Zellen, eine Variation der HRS-Zellen. Der klinische Verlauf ist bei einer nur geringen Tendenz zur Metastasierung so gut, dass in lokalisierten Stadien (IA, siehe unten) eine Strahlentherapie ohne eine zusätzliche Chemotherapie ausreichend ist.
Klinisches Bild
Der Morbus Hodgkin beginnt zumeist mit schmerzlosen, zu Paketen verbackenen Lymphknotenschwellungen, die bei 80-90 % der Patienten zum Zeitpunkt der Diagnose vorhanden sind. Sie treten vor allem am Hals (zervikal), unter der Achsel (axillär) oder in der Leistenregion (inguinal) auf, jedoch auch im Mittelfell des Brustkorbs (mediastinal) und im Bauchraum (abdominal).
Begleitend kommt es zu unspezifischen Allgemeinsymptomen, der so genannten B-Symptomatik. Darunter versteht man Fieber (gelegentlich als wellenförmiges sogenanntes Pel-Ebstein-Fieber), Nachtschweiß und eine Gewichtsabnahme von mehr als 10 % innerhalb von sechs Monaten. Leistungsminderung und Juckreiz können ebenfalls bestehen. Selten ist eine Schmerzhaftigkeit der geschwollenen Lymphknoten nach Alkoholgenuss. In manchen Fällen kann auch eine Leber- (Hepatomegalie) oder Milzvergrößerung (Splenomegalie) beobachtet werden.
In fortgeschrittenen Stadien mit Organbefall kann es zu Störungen des Nervensystems, des Hormonhaushaltes, des Urogenitaltraktes sowie zu Beschwerden bei Skelett- und Lungenbefall kommen. Eine Abschwächung des Immunsystems und infolge dessen gehäufte Infektionen, vor allem Tuberkulose, Pilz- und Virusinfektionen, sind möglich.
Hodgkin-Lymphome können auch durch paraneoplastische Syndrome in Erscheinung treten. Darunter versteht man Erkrankungen oder Symptomkomplexe, welche zumeist durch Autoimmunmechanismen verursacht werden, die wiederum auf einen bisweilen noch nicht diagnostizierten Morbus Hodgkin zurückzuführen sind. Mögliche paraneoplastische Syndrome sind Hauterkrankungen wie erworbene Ichthyosis[7] und Pemphigus[8] oder Erkrankungen des Nervensystems wie autonome, motorische und sensorische Neuropathien (Nervenschäden)[9], Encephalitis (Gehirnentzündung)[10] oder das so genannte Ophelia-Syndrom, bestehend aus Hippokampussklerose und Demenz[11]. Auch Autoimmunerkrankungen der Augen wie eine Entzündung der Lederhaut (Skleritis) kommen in diesem Zusammenhang vor.[12] Die paraneoplastischen Syndrome treten dabei oftmals vor der Ersterkrankung oder dem Rezidiv auf.
Diagnostik
Diagnosestellung
Die Verdachtsdiagnose basiert auf dem klinischen Bild, das durch Anamnese und Untersuchung erfasst wird. Hinweise geben auch Laborwerte: Als Entzündungszeichen sind oft die Blutsenkungsgeschwindigkeit und das C-reaktive Protein (CRP) erhöht. Typisch ist eine absolute Lymphopenie (Mangel bestimmter weißer Blutkörperchen) bis zu < 1000/µl, in einem Drittel der Fälle findet sich eine Eosinophilie. Im Labor zeigt sich weiterhin eventuell eine Anämie (Mangel an roten Blutkörperchen), eine Thrombopenie (Mangel an Blutplättchen) sowie eine LDH-Erhöhung. Relativ unspezifisch sind ein erniedrigter Eisenwert und ein erhöhtes Ferritin.
Gesichert wird die Diagnose durch die histologische Untersuchung von Biopsien oder vollständig entnommenen verdächtigen Lymphknoten.
Staging-Untersuchungen
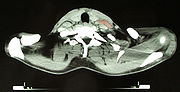
Das Ziel der folgenden klinischen Stadienbestimmung (klinisches Staging) ist es, alle Manifestationen zu erfassen und die Ausbreitung der Krankheit zu bestimmen. Das geschieht anhand der Befunde von Anamnese, Untersuchung, Laborwerten, Biopsien des Knochenmarks mit feingeweblicher Beurteilung sowie bildgebender Verfahren. Dazu gehören Röntgenbilder des Thorax in zwei Ebenen, Thorax-Computertomografie (CT), Sonografie und CT des Abdomens und eine Knochenmarkspunktion. Anstelle des CT kann bei bestimmten Patientengruppen mit Morbus Hodgkin auch die Kernspintomografie (MRT) zum Einsatz kommen. Die Positronen-Emissions-Tomografie (PET) wird im Staging des Morbus Hodgkin zunehmend dann zusätzlich zur CT oder MRT eingesetzt, wenn die anderen vorgenannten bildgebenden Verfahren keinen ausreichend sicheren Aufschluss über einen Rückgang der Erkrankung unter Behandlung bieten. Ziel der PET-Untersuchungen soll sein, die Therapie noch besser nach der Erkrankungsaktivität zu steuern.
Die Methode des pathologischen Stagings mit Laparotomie (offener Bauchoperation) und Splenektomie (Milzentfernung) ist heute veraltet und wird nicht mehr durchgeführt.
Stadieneinteilung
Auf der Basis der Befunde des klinischen Stagings, aber unabhängig vom histologischen Typ wird der Morbus Hodgkin nach der Ann-Arbor-Klassifikation[13] (mit Modifikationen durch die Cotswolds-Konferenz 1989)[14] in vier Stadien eingeteilt:
Stadium I Befall einer einzigen Lymphknotenregion (IN) oder eines einzigen lokalisierten extranodalen Herdes (IE) Stadium II Befall von zwei oder mehr Lymphknotenregionen auf einer Seite des Zwerchfells (IIN) oder lokalisierte extranodale Herde und Befall einer oder mehrerer Lymphknotenregionen auf einer Seite des Zwerchfells (IIE) Stadium III Befall von zwei oder mehr Lymphknotenregionen auf beiden Seiten des Zwerchfells (IIIN) oder lokalisierte extranodale Herde auf beiden Seiten des Zwerchfells (IIIE) Stadium IV Verbreiteter (disseminierter) Befall eines oder mehrerer extralymphatischer Organe mit oder ohne Befall von Lymphknoten Zusätze:
A - ohne B-Symptome
B - mit B-Symptomen (Nachtschweiß, Fieber und Gewichtsabnahme)
E - extranodaler Befall (außerhalb von Lymphknoten)
S - Milzbefall (Spleen)
X - größere Tumor-Masse (Bulk oder bulky disease: Tumor >10 cm maximaler Durchmesser bei Erwachsenen)Bei Kindern und Jugendlichen gilt ein Befall des Knochens mit Zerstörung der Substanz (Compacta) oder ein Befall des Knochenmarks immer als Stadium IV, unabhängig von der Größe oder Anzahl der befallenen Lymphknotenstationen.
Therapie
Die Therapie des Morbus Hodgkin basiert auf Chemotherapie und Bestrahlung. Die Therapie wird an das Stadium der Krankheit angepasst, wobei anhand des Ann-Arbor-Stadiums und vorhandener Risikofaktoren die drei Gruppen limitierte Stadien, intermediäre Stadien und fortgeschrittene Stadien eingeteilt werden (siehe Tabelle). Vor Beginn einer Chemotherapie sollte sichergestellt werden, dass Maßnahmen zur Sicherung der Fortpflanzungsfähigkeit des Patienten ergriffen wurden (z.B. Einfrieren von Spermien).
Therapiestudien
Die Deutsche Hodgkin-Studiengruppe (DHSG) erforscht seit 1978 die Therapiemöglichkeiten des Hodgkin-Lymphoms. Seitdem beteiligten sich über 14.000 Patienten an den Therapiestudien, an denen 400 Zentren beteiligt sind. Zur Zeit (2006) ist die fünfte Studiengeneration mit den Studien HD13 (limitierte Stadien), HD14 (intermediäre Stadien) und HD15 (fortgeschrittene Stadien) aktuell. Aufgrund der Studien der DHSG gelang die erhebliche Prognoseverbesserung der letzten 20 Jahre, das Ziel der aktuellen Studien ist vor allem eine Verminderung der Nebenwirkungen der Therapie. Die DHSG veröffentlicht aufgrund dieser Studien Empfehlungen zur Therapie der verschiedenen Stadien, die aus Chemo- in Kombination mit Strahlentherapie besteht.
Übersicht über die stadienorientierte Initialtherapie des Morbus Hodgkin bei Erwachsenen (Empfehlungen der DHSG) Gruppe Stadium / Risikofaktoren Standardtherapie limitierte Stadien
limited diseaseStadien I und II ohne Risikofaktoren Chemotherapie: 2 x ABVD Radiotherapie: 30 Gy involved field
intermediäre Stadien
intermediate diseaseStadien I und II mit Risikofaktoren Chemotherapie: 4 x ABVD bzw. 2 x BEACOPP eskaliert + 2 x ABVD Radiotherapie: 30 Gy involved field
fortgeschrittene Stadien
advanced diseaseStadien IIB mit Bulk-Tumor, III und IV Chemotherapie: 8 x BEACOPP eskaliert
Radiotherapie: 30 Gy involved field von Resttumor oder Bulk-Regionen
Als Risikofaktoren gelten:
- großer Mediastinaltumor (mehr als ein Drittel des Thoraxdurchmessers)
- Tumorwachstum außerhalb von Lymphknoten
- hohe Blutsenkungsgeschwindigkeit
- Befall von mehr als drei Lymphknotenarealen
Bei Kindern und Jugendlichen wird in Deutschland die Diagnostik, Behandlung und Nachsorge (Nachbeobachtung) des Morbus Hodgkin durch die multizentrische Therapieoptimierungsstudie HD-2003 der Gesellschaft für Pädiatrische Onkologie und Hämatologie (GPOH) und der Deutschen Arbeitsgemeinschaft für Leukämieforschung und -Behandlung bei Kindern (DAL) durchgeführt. Alle kinderonkologischen Zentren in Deutschland behandeln nach dieser Studie. Der Studie HD-2003 angeschlossen sind Therapieoptimierungsstudien zur Behandlung von Rezidiven des Morbus Hodgkin oder zur Behandlung des Morbus Hodgkin in bestimmten Risikogruppen (angeborene oder erworbene Immundefekte). Die Behandlung von Kindern und Jugendlichen mit Morbus Hodgkin in Therapieoptimierungsstudien erfolgt seit 1978 (DAL-HD 78 Studie).[15] In anderen Staaten erfolgt die Behandlung ähnlich (USA: Therapieoptimierungsstudien durch die Children's Oncology Group – COG).Bei Kindern sind Besonderheiten bei der Therapie zu berücksichtigen: Zum einen ist bei einem Großteil der Patienten das Wachstum nicht abgeschlossen. Dies führt zu besonderen Problemen vor allem in der Radiotherapie, insbesondere bei ausgedehntem Befall und somit ausgedehntem Bestrahlungsfeld. Zum anderen wirken bestimmte Zytostatika toxisch auf die Spermienbildung. Auch weitere, wachstumsbedingte negative Effekte auf innere Organe erfordern angepasste Therapiepläne. Als wesentliche Unterscheidung zu Erwachsenen wird der Behandlungsplan auch nach dem Geschlecht ausgerichtet.
Übersicht über die stadienorientierte Initialtherapie des Morbus Hodgkin bei Kindern und Jugendlichen (Empfehlungen der GPOH/DAL) Gruppe Stadium Geschlecht Chemotherapie Radiotherapie limitierte Stadien
limited diseaseIA, IB
IIAMädchen 2 x OPPA (Woche 1-8) wenn keine Vollremission nach Chemotherapie:
involved field Radiotherapie (IF-RT)Jungen 2 x OEPA (Woche 1-8) wenn keine Vollremission nach Chemotherapie:
involved field Radiotherapie (IF-RT)intermediäre Stadien
intermediate diseaseIEA, IEB
IIEA, IIB
IIIAMädchen 2 x OPPA (Woche 1-8)
+ 2 x COPDIC (Woche 9-16)
oder
+ 2 x COPP (Woche 9-16)involved field Radiotherapie (IF-RT) Jungen 2 x OEPA (Woche 1-8)
+ 2 x COPDIC (Woche 9-16)
oder
+ 2 x COPP (Woche 9-16)involved field Radiotherapie (IF-RT) fortgeschrittene Stadien
advanced diseaseIIEB
IIIEA, IIIEB, IIIB
IVMädchen 2 x OPPA (Woche 1-8)
+ 4 x COPDIC (Woche 9-25)
oder
+ 4 x COPP (Woche 9-25)involved field Radiotherapie (IF-RT) Jungen 2 x OEPA (Woche 1-8)
+ 4 x COPDIC (Woche 9-25)
oder
+ 4 x COPP (Woche 9-25)involved field Radiotherapie (IF-RT) Chemotherapie
Die Chemotherapie wird als Poly- oder Kombinations-Chemotherapie durchgeführt. Eine solche soll nach Hudson und Donaldson folgende Eigenschaften aufweisen:
- Jedes eingesetzte Zytostatikum (Medikament) sollte eine Anti-Tumor-Aktivität (antineoplastische) Wirkung haben.
- Die eingesetzten Zytostatika (Medikamente) sollten sich hinsichtlich ihres Wirkungsmechanismus unterscheiden, um verschiedene Angriffspunkte gegenüber dem Tumor zu besitzen und eine Resistenzentwicklung zu verzögern.
- Die Toxizitäten der einzelnen Zytostatika sollten sich idealerweise nicht überlappen. Mindestens sollten die Toxizitäten der Zytostatika so sein, dass jedes einzelne Zytostatikum in seiner vollen Einzeldosis angewendet werden kann.
Nach diesen Grundsätzen werden verschiedene Zytostatika kombiniert. In internationalen Therapieprotokollen werden die Zytostatika dabei in festgelegten Dosierungen und Zyklen verabreicht. Abhängig vom Fortschritt der Erkrankung werden dabei verschiedene Protokolle und verschiedene Anzahl von Zykluswiederholungen eingesetzt. Die Schemata der Wahl sind das ABVD-Protokoll und das BEACOPP-Protokoll.
In Deutschland wird gemäß den Therapieempfehlungen der Deutschen Hodgkin-Studiengruppe ABVD bei limitierten (zwei Zyklen) und intermediären Stadien (vier Zyklen), BEACOPP bei fortgeschrittenen Stadien mit acht Zyklen in erhöhter (eskalierter) Dosis angewandt. Der Grund dafür ist, dass bei BEACOPP die Rezidivwahrscheinlichkeit etwas geringer ist, wobei jedoch Spätfolgen gegenüber ABVD etwas vermehrt vorkommen. Im Gegensatz dazu ist in den Vereinigten Staaten ABVD die Standardtherapie für alle Stadien, BEACOPP wird jedoch als Alternative ebenfalls angewandt.Die Chemotherapie bei Kindern und Jugendlichen entspricht in ihren Grundlagen der Chemotherapie bei Erwachsenen: auch bei Kindern wird eine block- oder zyklusweise Poly-Chemotherapie durchgeführt. In Deutschland werden nachfolgende Kombinationen im Rahmen der Primärbehandlung des Morbus Hodgkin verwendet:
- OEPA (oder VEPA): Vincristin (Oncovin), Etoposid, Prednison, Adriamycin
- OPPA (oder VPPA): Vincristin (Oncovin), Procarbazin, Prednison, Adriamycin
- COPDIC: Cyclosphosphamid, Vincristin (Oncovin), Prednison, Dacarbazin
- COPP: wie bei Erwachsenen.
Im Gegensatz zum Erwachsenenalter bestimmt das Geschlecht bei der Chemotherapie im Kindesalter teilweise die verwendeten Kombinations-Chemotherapien: dem OPPA-Block wurde aufgrund der Toxizität auf die Spermienbildung das Procarbazin entnommen und durch das Etoposid ersetzt: so resultiert aus dem ursprünglichen OPPA-Block der OEPA-Block. Letzteren erhalten Jungen, ersteren die Mädchen, deren Eierstöcke deutlich unempfindlicher gegenüber Procarbazin sind als die Hoden der Jungen.
Strahlentherapie
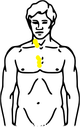
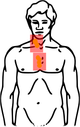
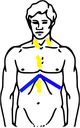
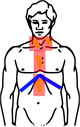
Bestrahlungsfelder bei involved-field-Bestrahlung des Hodgkin-Lymphoms Befall Bestrahlungsfelder Stadium II
Befall der Halslymphknoten rechts und der Lymphknoten im oberen MediastinumStadium III
wie oben, zusätzlich:
Lymphknotenbefall der linken Halsseite und
Lymphknotenbefall unter dem ZwerchfellGelb: vom Hodgkin-Lymphom betroffene Areale
Rot: Bestrahlungsfelder
Blau: ZwerchfellDie Bestrahlung (Radiotherapie) erfolgt in der involved-field-Technik, worunter man eine Bestrahlung jedes klinisch manifesten Befalles unter Aussparung der angrenzenden Region versteht. Die empfohlene Gesamtdosis beträgt dabei 30 Gray (Gy), die in Einzeldosen von etwa 2 Gy pro Behandlungstag aufgeteilt wird. Weiterhin kommt nach Chemotherapie die konsolidierende Bestrahlung von ausgesuchten Tumorlokalisationen - wie Bulk-Regionen oder Resttumoren - in Frage.
Bei Kindern und Jugendlichen findet die Strahlentherapie ebenfalls Anwendung. Grundsätzlich folgt sie dabei den gleichen Prinzipien wie die Strahlentherapie bei Erwachsenen. Bestrahlt werden alle Regionen, die zum Diagnosezeitpunkt befallen waren (für die Risikogruppen intermediär und hoch beziehungsweise intermediate disease und extended disease). Dies bedeutet, dass die anfänglich betroffene Region bestrahlt wird, auch wenn sich unter Chemotherapie der Befall vollständig zurückgebildet hat. Die Bestrahlung erfolgt ebenfalls in der involved-field-Technik: das befallene Areal wird mit einem Sicherheitsabstand von 2-3 cm bestrahlt. Die bei Kindern und Jugendlichen verwendete Gesamtdosis (Kumulativdosis) beträgt 20-30 Gy, die Aufteilung (Fraktionierung) wird mit Einzeldosen von 2 Gy pro Tag verabreicht.
Aufgrund des zumeist noch fortschreitenden Wachstums im Kindesalter ist die Bestrahlung größerer Regionen mit der involved-field-Technik bei ausgedehntem Befall (Stadium III oder IV nach Ann Arbor) nicht unproblematisch. Wenn oberhalb und unterhalb des Zwerchfells Lymphknotenregionen durch das Hodgkin-Lymphom betroffen sind, ergeben sich trotz der Begrenzung der Bestrahlungsfelder mittels der involved-field-Technik in der Summe große Bestrahlungsfelder. Diese enthalten oft Strukturen mit besonderer Bedeutung für das Wachstum, beispielsweise Wirbelsäule oder Schilddrüse.
Darüber hinaus ist der Zusammenhang zwischen Strahlentherapie des Morbus Hodgkin und der Entstehung von Sekundärmalignomen (Zweitkrebserkrankung) gut beschrieben und mittlerweile etabliert. Die Häufigkeit oder Wahrscheinlichkeit, dass Zweitmalignome auftreten, hängt einerseits von der verwendeten Dosis und andererseits vom Bestrahlungsfeld und dessen Größe ab. Folgerichtig ist es Ziel von Therapieweiterentwicklungen, die Bestrahlung auf das unumgängliche Maß zu reduzieren. Eine Dosisabsenkung unter 20 Gy Gesamtdosis ist nicht sinnvoll, da bei einer solchen Dosis die Wirksamkeit der Bestrahlung gegen das Hodgkin-Lymphom eingeschränkt wird. Ein Ansatz verfolgt die Reduktion der Bestrahlungsfelder. Einerseits kann durch Intensivierung oder neue Chemotherapien die Notwendigkeit einer Bestrahlung vermindert werden. Zum anderen können unter Chemotherapie vollständig zurückgebildete befallene Regionen von der Bestrahlung ausgenommen werden. Um möglichst die therapeutischen Effektivität der Gesamtbehandlung nicht zu vermindern, werden zur Feststellung der Bestrahlungsnotwendigkeit Untersuchungsverfahren wie das PET eingesetzt.
Therapieerfolgskontrolle (Restaging)
Um den Therapieerfolg von Chemotherapie und Strahlentherapie zu überprüfen, wird in regelmäßigen vorbestimmten Zeitintervallen eine erneute Diagnostik (Staging) durchgeführt. Diese Untersuchungen werden zusammenfassend als Restaging (Wieder-Einstufen) bezeichnet. Beim Restaging kommen die gleichen Untersuchungsverfahren wie beim Staging im Rahmen der Erstdiagnose zum Einsatz. Die Ergebnisse des Restagings werden mit den Ergebnissen des Stagings verglichen. Damit wird das Ansprechen auf die Therapie und das Ausmaß des Ansprechens festgestellt. In Abhängigkeit vom verwendeten Therapieprotokoll bzw. Therapieoptimierungsstudie sind Restaging-Untersuchungen nach 2, 4 oder 6 Chemotherapie-Zyklen sowie vor und nach Strahlentherapie vorgesehen.
Nachsorge
Nach Therapieende/Remission erfolgt die Nachsorge meist alle drei Monate im ersten Jahr, alle sechs Monate ab dem zweiten Jahr und jährlich ab dem fünften Jahr.
Die Nachsorge besteht im Wesentlichen aus Sonografie des zuvor befallenen Bereiches sowie einer Blutuntersuchung. In längeren zeitlichen Abständen wird außerdem ein Röntgenbild des Thorax oder ein CT erstellt.
Rezidivtherapie
Tritt ein Rezidiv nach mehr als zwölf Monaten in vollständiger Remission auf, wird eine erneute Chemotherapie mit guter Chance für eine Langzeitremission durchgeführt. Ist die Phase der kompletten Remission kürzer oder ist die Remission nur unvollständig (primäres Therapieversagen), kann eine intensivierte Polychemotherapie (Salvage-Therapie) versucht werden. Alternativ wird eine myeloablative (knochenmarkselimierende) Hochdosis-Chemotherapie mit folgender Knochenmark- oder Stammzelltransplantation durchgeführt, wobei letztere auch autolog (durch Eigenspende während kompletter Remission) durchgeführt werden kann. Die Alternative ist eine allogene Blutstammzelltransplantation, wobei der Spender der Blutstammzellen nicht der Patient, sondern eine andere Person (verwandt oder nicht-verwandt) ist. Dieses Verfahren ist zum gegenwärtigen Zeitpunkt als experimentell einzustufen und wird im Rahmen von Studien international geprüft.[16] Gleichsinniges gilt für Stammzelltransplantationen mit dosis- oder intensitätsreduzierter Konditionierungsbehandlung durch Chemotherapie oder Strahlentherapie (nicht-myeloablative Stammzelltransplantation; Mini-Transplant).[17]
In Erprobung sind auch Immuntoxine gegen das CD30-Antigen der Lymphomzellen.
Prognose
Während der letzten Jahrzehnte ist es gelungen, die Überlebensraten deutlich zu steigern. Durch die stadienangepasste Therapie ist die Prognose mittlerweile auch für fortgeschrittene Stadien gut. Die Auswertung der dritten Studiengeneration der DHSG (s. o.) ergab eine Fünf-Jahres-Überlebensrate von über 90 % auch für mittlere Stadien (HD8-Studie) und fortgeschrittene Stadien (HD9-Studie)[18][19], was durch die Zwischenergebnisse der vierten Studiengeneration gestützt wird.
Die Behandlungsergebnisse bei einem Rückfall oder Wiederauftreten des Hodgkin-Lymphoms hängen im Wesentlichen vom Zeitraum zwischen Abschluss der ersten Behandlung und Auftreten des Rückfalls ab. Wenn der Rückfall binnen 3 bis 12 Monate nach Ende der Erstbehandlung auftritt, ist die Prognose des Rückfalls mit nachfolgender Therapie schlechter als bei einem Rückfall, der mehr als 12 Monate nach Ende der Erstbehandlung auftritt. Neben dem Zeitpunkt des Rückfalls sind auch die Ausmaße und Begleiterscheinungen des Rückfalls selbst von prognostischer Bedeutung. Ungünstig sind ein Rückfall mit Ausdehnung entsprechend Stadium III oder IV nach Ann Arbor, ein Hämoglobin-Wert von weniger als 10,5 g/dL bei Frauen und weniger als 12,0 g/dL bei Männern. Diese 3 Kriterien oder Faktoren bestimmen nach Daten der Deutschen Hodgkin-Studiengruppe (DHSG; Internistische Onkologie) wesentlich die Prognose. Patienten, welche keines der drei Kriterien erfüllen, weisen eine 4-Jahres rezidivfreie Überlebensrate von 48% auf. Patienten, welche alle 3 Kriterien erfüllen, weisen eine 4-Jahres rezidivfreie Überlebensrate von 17% auf. [20] [21]
Patienten, die
- während oder nach der erstmaligen Behandlung ihres Hodgkin-Lymphoms nicht in Vollremission (komplettes Verschwinden der Krankheit) kommen oder
- unter laufender Therapie einen Progress (Fortschreiten) der Krankheit erfahren oder
- binnen 3 Monaten nach Beendigung der Erstbehandlung einen Rückfall erleiden,
haben ebenfalls eine schlechte Prognose. Nach den Daten der DHSG beträgt die 5-Jahre rezidivfreie Überlebensrate bei diesen Patienten 17%. Sofern eine Hochdosis-Chemotherapie durchgeführt wird, steigt die 5-Jahre rezidivfreie Überlebensrate auf 42%. Allerdings erhalten nur 33% der Patienten mit den vorgenannten Kriterien eine Hochdosischemotherapie, da bei den verbleibenden 67% das Hodgkin-Lymphom rapide fortschreitet oder die Hochdosis-Chemotherapie mit einem extrem hohen Nebenwirkungsrisiko verbunden ist. Auch sind Patienten oftmals für eine geplante Hochdosis-Chemotherapie in einem nicht zureichenden Allgemeinzustand. [22]
Bei Kindern und Jugendlichen ist durch die Anwendung von multimodalen Therapieoptimierungsstudien die Prognose in den entwickelten Ländern exzellent. In Deutschland haben zwischen 1994 und 2003 96 % aller 920 Fälle 5 Jahre überlebt, 10 Jahre nach Diagnosestellung lebten von den 920 Fällen noch 95 %.[23]
Die gute Prognose nach der Initialtherapie wird durch die Nebenwirkungen der Radio-/Chemotherapie etwas getrübt: Schädigung des Herzmuskels und der Lunge, Schilddrüsenfunktionsstörungen sowie Störungen der Fruchtbarkeit werden unter anderem beobachtet. Die wichtigste Spätkomplikation ist jedoch die sekundäre Entwicklung anderer Krebsformen, insbesondere eines Mammakarzinoms, Schilddrüsenkarzinoms oder einer akuten myeloischen Leukämie. Die Erkrankungsrate an solchen Zweitneoplasien liegt etwa bei 15-20 % in 20 Jahren.[24]
Geschichtliche Aspekte
Der Morbus Hodgkin war nicht die erste Krebserkrankung, die entdeckt wurde, aber eine der ersten, für die wirksame Therapiemöglichkeiten entwickelt wurde. Wiederholte Verbesserungen der Therapie und deren klinische Überprüfung in Studien haben beim anfangs unheilbaren Morbus Hodgkin zu den heutigen Therapieerfolgen geführt.
Marcellus Malpighi beschrieb 1666 als einer der Ersten in seiner Schrift De viscerum structura exercitatio anatomica wahrscheinlich ein Hodgkin-Lymphom.
Benannt wurde die Krankheit nach Thomas Hodgkin, der im Januar 1832 in seiner Arbeit On the morbid appearances of the Adsorbent Glands and Spleen verschiedene Fälle einer Krankheit, die das lymphatische System betrifft, beschrieb.[25]
1872 und 1878 veröffentlichen Langhans und Greenfield erstmals Arbeiten zu histopathologischen Aspekten der Krankheit, die Sternberg-Reed-Zellen wurden jedoch erst 1898 von Carl Sternberg[26] und 1902 von Dorothy Reed[27] unabhängig voneinander beschrieben.
Krumbhaar und Krumbhaar beobachteten 1919 erstmalig, dass eine Senfgas-Vergiftung mit einer Leukopenie einhergeht.[28] 1931 führten Adair und Mitarbeiter die ersten experimentellen Untersuchungen über den Einsatz von Senfgas (Dichloroethylsulfid) bei Krebserkrankungen durch.[29] Im Zweiten Weltkrieg beobachtete man bei alliierten Soldaten, die nach dem Untergang des Munitionstransporters SS John Harvey (Bari, 2. Dezember 1943) Senfgas-Derivaten der N-Lost-Gruppe ausgesetzt waren,[30] eine Suppression von Knochenmark und Lymphsystem, was in den folgenden Jahren systematisch von verschiedenen Forschern wie Goodman (1946) untersucht wurde. Diese Beobachtungen und Untersuchungen mündeten in der Entwicklung von zunächst Mechlorethamin (Mustargen®), nachfolgend Cyclophosphamid (1959) und des darauf basierenden MOPP-Therapieschemas (1964), der ersten Kombinations-Polychemotherapie des Morbus Hodgkin.[31][32] Der erste publizierte Einsatz von Mechlorethamin in der Behandlung des Morbus Hodgkin bei Kindern erfolgte 1952.[33] In den folgenden Jahrzehnten wurde intensiv zu den Kombinationschemata geforscht und es wurden immer neue Therapien entwickelt, wie beispielsweise MOPP, ABVD, COPP und BEACOPP.
Im April 1971 wurden bei der Konferenz in Ann Arbor, USA, wichtige Definitionen zur Diagnose und Klassifikation (Ann-Arbor-Klassifikation) festgelegt. Die Deutsche Hodgkin Studiengruppe (s. o.) erforscht seit 1978 die Effektivität verschiedener Therapien in großen, multizentrischen Studien und hat dadurch wesentlich zu den aktuellen Therapieempfehlungen und der damit verbundenen Prognoseverbesserung beigetragen.
1975 gelang Milstein und Köhler erstmals die Herstellung monoklonaler Antikörper, was als maßgebliche Grundlage für heutige Antikörpertherapien 1984 mit dem Nobelpreis für Medizin honoriert wurde. Auf dieser Basis wurde in den 1990er Jahren der Antikörper Rituximab für die Therapie der Non-Hodgkin-Lymphome eingeführt, 2002 wurde ein erfolgreicher Einsatz auch bei der lymphozyten-prädominanten Form des Morbus Hodgkin nachgewiesen. Eine Pilotstudie von Younes et al. zur Therapie beim klassischen Hodgkin-Lymphom läuft seit 2003.
Im Dezember 2005 veröffentlichen Mathas et al.[4] und Knight, Robertson et al.[5] verschiedene molekulare Mechanismen zur Entstehung der Krankheit, die vorher weitgehend unklar und lange Gegenstand intensiver Forschung gewesen waren (siehe Abschnitt Ursache).
Quellen
- ↑ Jahresbericht 2004 des Deutschen Kinderkrebsregisters (DKKR) der Universität Mainz [1]
- ↑ Zambelli A et al. Hodgkin's disease as unusual presentation of post-transplant lymphoproliferative disorder after autologous hematopoietic cell transplantation for malignant glioma. BMC Cancer. 2005 Aug 23;5:109. PMID 16117828
- ↑ Caillard S et al. Myeloma, Hodgkin disease, and lymphoid leukemia after renal transplantation: characteristics, risk factors and prognosis. Transplantation. 2006 Mar 27;81(6):888-95. PMID 16570013
- ↑ a b Mathas S et al.: Intrinsic inhibition of transcription factor E2A by HLH proteins ABF-1 and Id2 mediates reprogramming of neoplastic B cells in Hodgkin lymphoma. Nature Immunol. (2006) 7(2):207-15 PMID 16369535
- ↑ a b Knight JS et al.: Epstein-Barr virus latent antigen 3C can mediate the degradation of the retinoblastoma protein through an SCF cellular ubiquitin ligase. PNAS (2005) 102(51):18562-6 PMID 16352731
- ↑ Cossman J et al.: Reed-Sternberg cell genome expression supports a B-cell lineage. Blood. (1999) 94(2):411-6 PMID 10397707
- ↑ Rizos E et al. Acquired icthyosis: a paraneoplastic skin manifestation of Hodgkin's disease. Lancet Oncol. 2002 Dec;3(12):727. PMID 12473513
- ↑ Tilakaratne W, Dissanayake M. Paraneoplastic pemphigus: a case report and review of literature. Oral Dis. 2005 Sep;11(5):326-329. PMID 16120122
- ↑ Oh BC et al. A case of Hodgkin's lymphoma associated with sensory neuropathy. J Korean Med Sci. 2004 Feb;19(1):130-133. PMID 14966355
- ↑ Kung S et al. Delirium resulting from paraneoplastic limbic encephalitis caused by Hodgkin's disease. Psychosomatics. 2002 Nov-Dec;43(6):498-501. PMID 12444235
- ↑ Shinohara T et al. Pathology of pure hippocampal sclerosis in a patient with dementia and Hodgkin's disease: the Ophelia syndrome. Neuropathology. 2005 Dec;25(4):353-360. PMID 16382785
- ↑ Thakker MM et al. Multifocal nodular episcleritis and scleritis with undiagnosed Hodgkin's lymphoma. Ophthalmology. 2003 May;110(5):1057-1060. PMID 12750114
- ↑ Greene FL et al. AJCC Cancer Staging Handbook 6th Edition. Springer. New York, Berlin, Heidelberg. 2002
- ↑ Lister T et al. Report of a committee convened to discuss the evaluation and staging of patients with Hodgkin's disease: Cotswolds meeting. J Clin Oncol 1989;7:1630
- ↑ Schellong G. Cooperative therapy study HD 78 for Hodgkin's disease in children and adolescents. Monatsschr Kinderheilkd. 1979 Aug;127(8):487-489. PMID 470955
- ↑ Schmitz N, Sureda A. The role of allogeneic stem-cell transplantation in Hodgkin's disease. Eur J Haematol Suppl. 2005 Jul;(66):146-149. PMID 16007884
- ↑ Alvarez I et al. Nonmyeloablative stem cell transplantation is an effective therapy for refractory or relapsed hodgkin lymphoma: results of a spanish prospective cooperative protocol. Biol Blood Marrow Transplant. 2006 Feb;12(2):172-83. PMID 16443515
- ↑ Engert A et al.: Involved-field radiotherapy is equally effective and less toxic compared with extended-field radiotherapy after four cycles of chemotherapy in patients with early-stage unfavorable Hodgkin's lymphoma: results of the HD8 trial of the German Hodgkin's Lymphoma Study Group. J Clin Oncol. (2003) 21(19):3601-8 PMID 12913100
- ↑ Diehl V et al.: Standard and increased-dose BEACOPP chemotherapy compared with COPP-ABVD for advanced Hodgkin's disease. N Engl J Med. (2005) 353(7):744 PMID 12802024
- ↑ Kuppers R et al. Advances in biology, diagnostics, and treatment of Hodgkin's disease. Biol Blood Marrow Transplant. 2006 Jan;12(1 Suppl 1):66-76. PMID 16399588
- ↑ Josting A et al. A new prognostic score based on treatment outcome of patients with relapsed Hodgkin lymphoma registered in the database of the German Hodgkin Lymphoma Study Group (GHSG). J Clin Oncol. 2002;20:221-230. PMID 11773173
- ↑ Josting A et al. Prognostic factors and treatment outcome in primary progressive Hodgkin’s lymphoma — a report from the German Hodgkin’s Lymphoma Study Group (GHSG). Blood. 2000;96:1280-1286. PMID 10942369
- ↑ Jahresbericht 2004 des Deutschen Kinderkrebsregisters, Universität Mainz [2]
- ↑ Dores GM et al.: Second malignant neoplasms among long-term survivors of Hodgkin's disease: a population-based evaluation over 25 years. J Clin Oncol. (2002) 20(16):3484-94 PMID 12177110
- ↑ Hodgkin T.: On some morbid appearances of the absorbent glands and spleen. (1832) Medico-Chirurgical Transactions, London, 17:68-114 PMID 4630498
- ↑ Sternberg C.: Über eine eigenartige unter dem Bilde der Pseudoleukämie verlaufende Tuberculose des lymphatischen Apparates. (1898) Zeitschrift für Heilkunde 19:21.
- ↑ Reed DM.: On the pathological changes in Hodgkin's disease, with special reference to its relation to tuberculosis. (1902) Johns Hopkins Hosp Rep 10:133.
- ↑ P Calabresi, BA Chabner: Antineoplastic Agents. In: AG Gilman, TW Rall, AS Nies, P Taylor (editors): Goodman and Gilman's the pharmacological basis of therapeutics. 8th international edition. 1992. McGraw-Hill Health Professions Division. New York, St. Louis, San Francisco. ISBN 0-07-112621-X
- ↑ Adair CPJ, Bagg HJ. Experimental and clinical studies on the treatment of cancer by dichloroethylsulphide (mustard gas). Ann Surg 1931;93:190.
- ↑ *Janusz Piekałkiewicz: Die Schlacht von Monte Cassino. Zwanzig Völker ringen um einen Berg., Bechtermünz Verlag, Augsburg, ISBN 3-86047-909-1 S.66/67
- ↑ Goodman LS et al. Use of methyl-bis(beta-chloroethyl)amine hydrochloride for Hodgkin's disease, lymphosarcoma, leukemia. JAMA 1946;132:126. PMID 6368885
- ↑ DeVita VT Jr et al. Combination chemotherapy in the treatment of advanced Hodgkin's disease. Ann Intern Med 1970;73:881. PMID 5525541
- ↑ Medetti M. Nitrogen mustards in the treatment of children. Osp Maggiore. 1952 Jan;40(1):38-40. PMID 14941617
Literatur
- P. Calabresi, B.A. Chabner: Antineoplastic Agents. In: A.G. Gilman, T.W. Rall, A.S. Nies, P. Taylor (editors): Goodman and Gilman's the pharmacological basis of therapeutics. 8th international edition. 1992. McGraw-Hill Health Professions Division. New York, St. Louis, San Francisco, ISBN 0-07-112621-X
- B.A. Chabner, D.L. Longo (editors): Cancer Chemotherapy and Biotherapy: Principles and Practice. 2nd Edition. 1996. Lippincott Williams & Wilkins Publishers. Philadelphia, Baltimore, New York, ISBN 0-397-51418-2
- V. DeVita, S. Hellman, S.A. Rosenberg: Cancer: Principles and Practice of Oncology. 6th edition. 2000. Lippincott Williams & Wilkins Publishers. Philadelphia, Baltimore, New York, ISBN 0-7817-2387-6
- V. Diehl: Therapie des Morbus Hodgkin (Deutsches Ärzteblatt, Heft 25, 21. Juni 2002) online
- F.L. Greene, D.L. Page, I.D. Fleming, A. Fritz, C.M. Balch: AJCC Cancer Staging Handbook. 6th Edition. 2002. Springer. New York, Berlin, Heidelberg, ISBN 0-387-95271-3
- W. Hiddemann, C. Bartram, H. Huber: Lehrbuch der Klinischen Onkologie, Kapitel Hodgkin-Lymphom (Springer-Verlag) online
- P.A. Pizzo, D.G. Poplack: Principles and Practice of Pediatric Oncology. 4th Edition. 2001. Lippincott Williams & Wilkins Publishers. Philadelphia, Baltimore, New York, ISBN 0-7817-2658-1
- R.L. Souhami, I.Tannock, P.Hohenberger, J.-C. Horiot: Oxford Textbook of Oncology. 2nd Edition. 2002. Oxford University Press. Oxford, ISBN 0-19-262926-3
Weblinks
- Deutsche Hodgkin-Studiengruppe (GHSG)
- Kompetenznetz Maligne Lymphome
- vollständige ICD 10-Klassifikation des M. Hodgkin
- detaillierte Informationen zur historischen Entwicklung der Hodgkin-Forschung (engl.)
- Informationen zum Morbus Hodgkin bei Kindern und Jugendlichen der Gesellschaft für Pädiatrische Onkologie und Hämatologie (GPOH), Deutschland
- Hodgkin Lymphom - Ratgeber der Deutschen Krebshilfe (Die blauen Ratgeber 21), PDF
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.