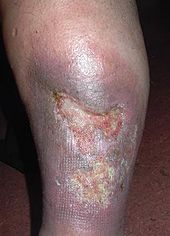
- Ulcus cruris
-
Der Begriff Ulcus cruris (lat. Ulcus „Geschwür“ und crus „Schenkel, Unterschenkel“; auch Ulkus cruris) bezeichnet in der Medizin einen Substanzdefekt im Gewebe des distalen Unterschenkelbereiches, der typischerweise als offene, meistens nässende Wunde, die über lange Zeit nicht abheilt, imponiert. Diese Erkrankung ist bereits sehr früh beschrieben worden.[1] Umgangssprachlich wird das Ulcus cruris auch als „offenes Bein“ bezeichnet. Betroffen sind meistens ältere, von mehreren Grunderkrankungen betroffene (polymorbide) Menschen.
Häufig tritt ein Ulcus cruris als schwerste Form einer Chronisch Venösen Insuffizienz (Ulcus cruris venosum) auf. Zeigt es dabei trotz optimaler Therapie innerhalb von drei Monaten keine Heilungstendenz und heilt binnen zwölf Monaten nicht ab, gilt es als therapieresistent.
Klassifikation nach ICD-10 L97 Ulcus cruris, anderenorts nicht klassifiziert I83.0 Varizen der unteren Extremitäten mit Ulzeration I83.2 Varizen der unteren Extremitäten mit Ulzeration und Entzündung ICD-10 online (WHO-Version 2011) Inhaltsverzeichnis
Definition
Unter einem Ulcus cruris versteht man einen atraumatischen Verlust an Gewebesubstanz (mindestens bis in die Lederhaut reichend), der typischerweise mit Entzündungszeichen einhergeht. Am häufigsten findet er sich im Bereich des distalen Unterschenkels in der Umgebung des oberen Sprunggelenkes (Ulcus cruris venosum). Dieser Substanzdefekt zeigt sich klinisch als infizierte, häufig schmerzhafte Wunde mit der charakteristischen, sehr geringen Heilungstendenz.[2][3]
Verbreitung
Von einem Ulcus cruris sind Frauen häufiger betroffen als Männer. Vor dem 40. Lebensjahr kommt das Ulcus cruris kaum vor. Ab dem 80. Lebensjahr steigt die Häufigkeit nach unterschiedlichen Studie auf etwa ein bis über drei Prozent an.[4] In Deutschland leiden etwa 80000 Personen an einem Ulcus cruris venosum. Etwa 80 % bis 90 % aller Ulcera gelten als venös bedingt und etwa 10 % sind auf arterielle Durchblutungsstörungen zurückzuführen.[5][6]
Ursachen und Entstehung
Grundsätzliche Ursache bei allen Formen des Ulcus cruris ist Minderung der Heilungstendenz bei mangelnder Durchblutung des betroffenen Gewebes (Makro- und Mikrozirkulation). Auslöser ist häufig ein Bagatelltrauma (Kleinstverletzung). Ein offener Ulcus ist in aller Regel bakteriell besiedelt und zeigt so auch in der Umgebung Entzündungszeichen.[2]
Ursachenbezogen werden (nichtentzündliche) Gefäßerkrankungen (periphere arterielle Verschlusskrankheit, Veneninsuffizienz, Angiodysplasie und Lymphabflußstörungen) von entzündungsartig verlaufenden (Begleitvaskulitis bei Kollagenosen o.ä., Livedovaskulitis, Periarteriitis nodosa, Pyoderma gangraenosum und kutane leukozytoklastische Vaskulitis) unterschieden. Weiter unterscheidet man Mikrozirkulationsstörungen (diabetische Mikroangiopathie, Kryoglobulinämie, Nekrobiosis lipoidica, Ulcus hypertonicum Martorell, Cholesterinembolien und Calciphylaxie) von hämatologischen (Sphärozytose, Thalassämie, Sichelzellen- und sideroachrestische Anämie), myeloproliferativen (Polycythämia vera, Thrombozythämie und Morbus Werlhof) sowie neuropathischen Ursachen. Auch Infektionen (Mykosen, Bakterien, Protozoen und Viren), Stoffwechselstörungen (Amyloidose, Gicht und Diabetes mellitus), Hauttumoren und Verletzungen können zum Ulcus cruris führen.
Bei häufigeren Ursachen findet diese sich auch in der konkreten klinischen Bezeichnung eines Ulcus cruris wieder. Ulcus cruris venosum (allgemein im Rahmen eines Venenleidens auftretend)[4] mit seinen Unterformen, dem Ulcus cruris varicosum (im Rahmen einer Varicosis)[2] und dem Ulcus cruris postthromboticum (als Symptom eines Postthrombotischen Syndroms)[2] von Ulcus cruris arteriosum (bei der pAVK)[2], Ulcus cruris traumaticum (unfallbedingt), Ulcus cruris neoplasticum (carcinombedingt), Ulcus cruris infectiosum (Infektion als Hauptursache). Als Ulcus cruris mixtum wird eine Form des Ulcus cruris bezeichnet bei der pAVK und CVI gleichermaßen relevant erscheinen.[5][4][5]
Nebenfaktoren wie Allergien auf Salben oder erniedrigte Blutspiegel an Albumin, Eisen, Folsäure, Selen, Vitamin C und Zink sind zwar in den meisten Fällen nicht ursächlich, können jedoch den Verlauf der Abheilung ungünstig verzögern.
Ulcus cruris venosum
Das Ulcus cruris venosum als schwerste Form der chronisch venösen Insuffizienz (CVI - Stadium III° nach Widmer) stellt, je nach Studie, mit 57 bis 80 % aller chronischen Ulzerationen die häufigste Ursache nicht spontan abheilender Wunden dar.
(→ Hauptartikel Ulcus cruris venosum)
(→ Zu Ursachen und Folgen der CVI allgemein siehe deren Hauptartikel)
Ulcus cruris arteriosum
Arteriell bedingte Ulzerationen sind in 4–30 %, gemischt arterio-venöse Ulzerationen in etwa 10–15 % und alle übrigen Formen in etwa 6 bis 10 % anzutreffen. Häufige Mitursache ist dabei auch eine venöse Stauung im Gewebe, die die arterielle Durchblutung zusätzlich einschränkt (Stau in den Kapillaren s.o.). Oft sind es Bagatellverletzungen, die aufgrund der arteriellen Minderversorgung des Gewebes nicht abheilen, sich infizieren und so zu Ulcera führen.[7]
Unter den übrigen Formen der Durchblutungsstörung kann auch ein chronisches Kompartment-Syndrom als Ursache der Zirkulationsstörung verborgen sein, das möglichst rasch erkannt werden muss, um eine weitere Gewebezerstörung zu verhindern.
Ulcus cruris mixtum
Als Ulcus cruris mixtum bezeichnet man ein Ulcus, für das die Ursachen des venösen und des arteriellen Ulcus cruris gleichermaßen verantwortlich sind. Bei den Patienten besteht also eine pAVK zusammen mit einer CVI[3]
Ulcus cruris neoplasticum
Von einem Ulcus cruris neoplasticum spricht man, wenn die "offenen Beine" durch bösartige Wucherungen entstehen. Hier unterscheidet man zusätzlich, beispielsweise beim Basaliom nach der Tiefenausdehnung das Ulcus cruris rodens (oberflächlich) und das Ulcus cruris terebrans (tief).[8]
Klinische Erscheinungen
Ein Ulcus cruris imponiert grundsätzlich als Substanzdefekt von Haut und darunterliegenden Geweben, der infiziert ist.
Das Ulcus cruris venosum tritt besonders häufig im distalen Unterschenkelbereich auf. Es kann dabei den Unterschenkel auch zirkulär umfassen.
Ein Ulcus cruris arteriosum tritt gehäuft an den Zehen, aber auch an der Fußsohle in Höhe der Köpfchen der Mittelfußknochen auf.[7]
Untersuchungsmethoden
Inspektion und Ausmessen des Ulcus, wenn möglich auch eine photografische Dokumentation, erleichtern die spätere Beurteilung der therapeutischen Maßnahmen sowie auch der Mitarbeit der Patienten und sind im Einzelfall von forensischer Bedeutung. Allerdings wird nicht ein Unterschenkel alleine, sondern der ganze Körper untersucht, da aufgrund der meistens vorhandenen Mehrfacherkrankungen des alten Menschen unter Umständen mehrere Faktoren die Chronizität des Geschehens bestimmen.
Ziel der über die klinische Untersuchung hinausgehenden Maßnahmen ist es, die entsprechenden Grunderkrankungen möglichst sicher zu differenzieren. Als Diagnose-Verfahren sind hierzu unter anderem die Dopplersonographie der Venen und Arterien, sowie bei der peripheren arteriellen Verschlusskrankheit die Angiografie im Einsatz.
Weiterführend kann es auch notwendig werden, neuropathische Ulzera (Mal perforans), z. B. durch Diabetes mellitus, infektiöse Ulzera (z. B. Leishmaniosis cutis, Ulcus tropicum, ulzerierende Syphilis), ulzerierende maligne Tumoren (z. B. Plattenepithelkarzinom |auch auf Boden eines Ulcus cruris|, Basalzellkarzinom, Sarkom, malignes Lymphom) und seltener auch Ulzera bei hämatologischen Erkrankungen (z. B. Sichelzellanämie) zu differenzieren.
Behandlung
Die Behandlung orientiert sich an den Ursachen. Diese zu beseitigen ist oft schwierig. In erster Linie sind daher grundsätzlich Allgemeinmaßnahmen insbesondere zur Reduzierung von Risikofaktoren wie Verringerung von Übergewicht, optimale Einstellung eines eventuell bestehenden Diabetes mellitus oder eines erhöhten Blutdruckes hilfreich.[9]
Operative Vorgehensweise
Ulcus cruris venosum
Bei chronischem Kompartment-Syndrom wird eine Faszien-Chirurgie (Fasziotomie und Fasziektomie) mit anschließender Hauttransplantation durchgeführt, um die andauernde und fortschreitende Gewebeschädigung durch die zu straffe Faszienhülle zu verhindern.
Bei venöser Insuffizienz der oberflächlichen Venen (Varikosis) kann operativ eine Druckentlastung im venösen System (beispielsweise durch Varizenstripping) erreicht werden. Meist ist dies nur eine von mehreren erforderlichen Maßnahmen, um der andauernden und fortschreitenden Schädigung der für die Mikrozirkulation wichtigen kleinsten Gefäße entgegenzuwirken.[9]
(→ Hauptartikel Varikosis)
Ulcus cruris arteriosum
Ziel ist hier eine Förderung der Durchblutung, eine Kompressionstherapie ist kontraindiziert. In manchen Fällen können operative Maßnahmen eine Verbesserung der arteriellen Durchblutung erreichen. Geeignete Maßnahmen hierzu können indikationsbezogen eine Ballondilatation oder eine Versorgung mittels Gefäßprothese sein.
(→ Hauptartikel pAVK)
Konservative Behandlung
Die Lokalbehandlung eines Ulcus cruris läuft nach dem Grundsatz ab, dass das Ulcus erst zu reinigen ist, dann die Ausbildung von Granulationsgewebe und dann die zur Heilung führende Epithelialisierung gefördert werden. Währenddessen muss das Ödem insbesondere im Bereich des Wundgrundes minimiert werden, da es die zur Heilung notwendige Mikrozirkulation empfindlich beeinträchtigt.[6]
Beim Ulcus cruris venosum zielt die Therapie zudem vorrangig auf eine Verbesserung des venösen Rückflusses. Besondere Bedeutung kommt hier der Kompressionstherapie zu. Zur Verbesserung der venösen Funktion wird auch eine Sklerosierungsbehandlung eingesetzt. Bei Verbänden ist darauf zu achten, dass der sogenannte "Ruhedruck" gering ist, jedoch die Schwellung trotzdem deutlich reduziert wird (Arbeitsdruck). Bei von Hand gewickelten Verbänden sind daher Kurzzug-Kompressionsbinden Langzug-Kompressionsbinden vorzuziehen.[9][6]
Beim Ulcus cruris arteriosum liegt der Schwerpunkt der Behandlung auf einer Verbesserung der arteriellen Durchblutung. Eine Kompressionstherapie ist dabei als grundsätzlich kontraindiziert zu betrachten, wenn der periphere Arteriendruck unter 80 mmHg liegt. Aber auch bei besseren Druckwerten gehört die Kompressionstherapie bei pAVK in die Hand des Erfahrenen. Besonders schwierig ist die Beurteilung bei gleichzeitiger Mediasklerose, wie sie beim Diabetes mellitus praktisch regelmäßig anzutreffen ist.
Häufig werden Behandlungsversuche mit Tierfettzubereitungen, Badezusätzen, Enzymen, Fliegenmaden, Blutegeln, zeitweiliger Verwendung hydrokolloider Hautersatzstoffe, sowie Salben und Pudern (letztere zum Teil auch antibiotikahaltig) unternommen. Dabei besteht ein hohes Risiko der Allergisierung[2]
Nachbehandlung und Vorbeugung
Eine Kompressionstherapie mit Kompressionsstrümpfen und Kompressionsverbänden zur Unterstützung der Muskel-Gelenk-Pumpe wird eingesetzt, um einen hohen Arbeitsdruck und niedrigen Ruhedruck zu gewährleisten, wobei durch die Verwendung von Druckpolstern die Effektivität der Kompressionswirkung erhöht werden kann. Allerdings kann durch diese Therapie ebenfalls die Mikrozirkulation beeinträchtigt werden. Damit muss gleichzeitig zu ausreichender Bewegung geraten werden, sofern ein Kompartment-Syndrom beseitigt oder ausgeschlossen ist, da jede Belastung der Beine beim Gehen sonst ebenfalls heilungsverzögernd wäre. Es gibt auch spezielle Kompressionsstrümpfe, die mit 20mmHg Druck im Fesselbereich zur Dauerkompression geeignet sind. Sie sind aus einem silberbeschichteten Fadenmaterial hergestellt, das die Keimbesiedlung und Geruchsbildung verhindert. Durch eine Inspektionsöffnung unterhalb des Fußballens kann die Durchblutung gut kontrolliert werden.
Wirtschaftliche Aspekte
Da diese Erkrankung einen hohen Leidensdruck sowie – alleine, was das Behandlungsmaterial anbelangt – hohe Kosten verursacht und in den nächsten 40 Jahren der Bevölkerungsanteil der über 80-Jährigen massiv ansteigen wird, ist ein besonderes Augenmerk auf die Vorbeugung dieser Erkrankung schon in jungen Jahren zu richten.
Einzelnachweise
- ↑ Ingrid Rohland: Das 'Buch von alten Schäden', Teil II: Kommentar und Wörterverzeichnis, Würzburg 1982 (= Würzburger medizinhistorische Forschungen, 23)
- ↑ a b c d e f Mader F. H., e.a.: Allgemeinmedizin und Praxis: Anleitung in Diagnostik und Therapie. Mit Fragen zur Facharztprüfung, Springer, 2007, S.214, ISBN 3540719024, hier online
- ↑ a b Braun J., e.a.: Klinikleitfaden innere Medizin, Urban&FischerVerlag, 2009, S.180ff., ISBN 3437222937, hier online
- ↑ a b c S3-Leitlinie der Deutschen Gesellschaft für Phlebologie für die Diagnostik und Therapie des Ulcus cruris venosum, 2008, hier online
- ↑ a b c Protz K., e.a.: Moderne Wundversorgung,Urban&FischerVerlag, 2007, S. 40ff., ISBN 3437278819, hier online
- ↑ a b c Altenkamper K.-H., e.a.: Phlebologie für die Praxis, Walter de Gruyter, 2001, S.127ff., ISBN 3110168758, [Phlebologie für die Praxis Auflage, 2 Autoren Klaus-Henner Altenkamper, Wolfgang Felix, Andreas Gericke, Horst E. Gerlach, Michael Hartmann Ausgabe 2, illustriert Verlag Walter de Gruyter, 2001 ISBN 3110168758, hier online]
- ↑ a b Danzer S.: Chronische Wunden: Beurteilung und Behandlung, W. Kohlhammer Verlag, 2009, S.19, ISBN 3170206699, hier online
- ↑ Massalme S.: Crashkurs Pathologie, Urban&FischerVerlag, 2004, S.198, ISBN 3437433806, hier online
- ↑ a b c Berger A., e.a.; Plastische Chirurgie: Grundlagen, Prinzipien, Techniken, Springer, 2002, S.64, ISBN 3540425918, hier online
Literatur
- Kahle, B. et al.: Evidenzbasierte Therapie chronischer Beinulzera. In: Dtsch Arztebl Int. Nr. 108(14), 2011, S. 231-237 (http://www.aerzteblatt.de/v4/archiv/artikel.asp?src=heft&id=83051 Artikel]).

Dieser Artikel wurde in die Liste der lesenswerten Artikel aufgenommen. 
Bitte den Hinweis zu Gesundheitsthemen beachten! Kategorien:- Wikipedia:Lesenswert
- Krankheitsbild in der Angiologie
- Hautkrankheit
Wikimedia Foundation.